
2020.07.07
五千萬分之一的機會:同卵雙胞胎在兩個子宮裡!
一名孕婦發現自己有兩個子宮且兩個子宮各住著雙胞胎之一。醫生表示這種情況發生的機率是五千萬分之一。
28歲的K.
Fairhurst在接受為期12週的超音波檢查時,才得知自己有雙子宮(uterus
didelphys)。她還被告知,她正懷著雙胞胎,每個子宮各一胎。
Fairhurst說:「雙胞胎可能是一樣的。這種狀況本身很罕見,醫療人員告訴我,兩個子宮各住著一胎的雙胞胎的機率是五千萬分之一。」。
Fairhurst也很驚訝於被告知她有2個子宮頸。她已經有2個女兒,在懷第2個孩子時,醫生告訴她可能有「雙角子宮」(bicornuate),這意味著子宮發育異常。因此,當Fairhurst進行超音波檢查得知有雙子宮時非常驚訝。
醫生告訴Fairhurst她可能要分2次生產,計劃是她剖腹生出2個新生兒。
婦產科專家A.
Khalil教授指出,雙子宮是非常罕見的。許多子宮異常的婦女不知道,即使生產過的婦女也是如此,因為在懷孕期間子宮的形狀發生了變化,因此超音波掃描可能沒有檢查出來。
Khalil說:「Fairhurst可能懷有同卵雙胞胎,每個胎兒在單獨的子宮中發育。卵子和精子在很早的時候就分裂為二,這有可能發生。」。
編譯來源:The Guardian(2020.06.26)
-------------------------
> 台灣女人連線.台灣女人健康網
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more
2020.06.30
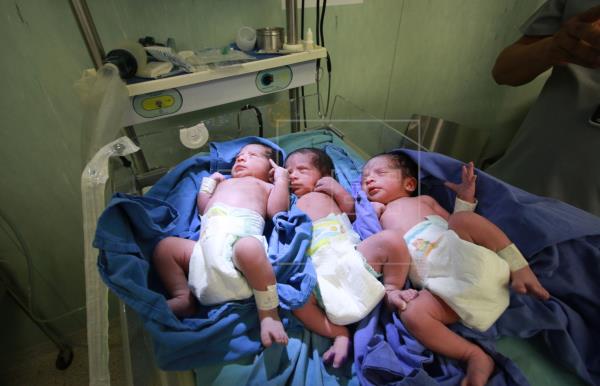
離奇案例?三胞胎出生就染武漢病毒,但雙親都呈陰性!
台灣女人健康網不斷更新武漢肺炎病毒對孕婦、胎兒及新生兒的影響,曾有研究指出武漢肺炎病毒可能傷害胎盤,也有研究指出胎兒可能在子宮內感染病毒。但英國皇家婦產科學院等單院曾發表指引,指出沒有證據證明懷孕期間會將病毒傳染給嬰兒。
近期有更多與產婦、胎兒及新生兒有關的病例報告或研究,進一步揭示武漢肺炎的樣貌。
墨西哥三胞胎出生就感染武漢肺炎病毒
墨西哥有三胞胎在出生4小時後確診感染武漢肺炎病毒,但雙親檢測都呈陰性,令人不解,目前有關單位正在了解感染途徑。
三胞胎媽媽在懷孕七個半月後,剖腹產下一女兩男,醫療人員依程序進行採檢,檢驗結果呈現陽性。目前三胞胎當中,兩個病情穩定,另一個出現呼吸道疾病。
醫療人員最初以為媽媽是無症狀病毒帶原者,但爸媽的檢測都呈陰性,令人不解。
新生兒感染武漢肺炎病毒很罕見,但並非前所未聞。如果嬰兒與已經感染的任何人持續密切接觸,就可能感染,也可能通過胎盤從母親傳給嬰兒。美國耶魯醫學院在四月時報告了首例透過胎盤感染武漢肺炎病毒的病例。當發生感染時,母親和胎兒、嬰兒的風險通常較低,雖然一些報告表明這可能會增加嬰兒早產的可能性。
目前還沒有科學證據指出武漢肺炎病毒會引起流產或影響胎兒在妊娠中的發育,但為預防起見,還是建議孕婦避免密切的社會接觸,以減少感染的機會。
美疾病預防中心警告 孕婦有更高風險
美國疾病預防中心根據所蒐集的病例,提出發現與警告。
與未懷孕的婦女相比,孕婦更可能因為感染武漢肺炎進入加護病房並使用呼吸器。不過,孕婦並沒有更高的死亡風險,目前也還沒有科學證據指出武漢肺炎對懷孕女性造成什麼影響。
患有嚴重的心血管和腎臟疾病、第二型型糖尿病、肥胖、慢性阻塞性肺疾病、鐮刀型紅血球疾病和器官移植引起的免疫功能低下的人處於最高風險。血壓高的人也有危險,但風險要小一些。
與老年人相比,年輕感染者的住院可能性較小。然而隨著各州重新恢復工作並開放餐廳等場所,感染情況正在上升,而這些新病例中有許多是年輕人。
預防中心主任Robert
Redfield表示,相關單位應有更多的措施與行動來預防孕婦感染。而為對青少年發出警告,可能透過青少年常用的社交媒體平台,提醒他們保持社交距離、戴上口罩並避免大型聚會。
新生兒身上已有抗體?
一項來自英國的研究對427名感染武漢肺炎的婦女進行分析,結果顯示,相較於其他人,孕婦感染者沒有特別惡化。約有10%的孕婦罹患重病,必須使用呼吸器,這與一般感染人群的發病率相似。5名婦女在分娩時死亡(少於所有參與者的1%),但並非所有死亡都是由武漢肺炎造成的。
產科醫生表示,5%的嬰兒檢測出武漢肺炎病毒陽性,但他們的健康狀況都良好。多數情況下,這些孩子是透過母親的胎盤感染病毒,但仍不能排除在出生後周圍環境人員感染的可能。
英國皇家婦產科學院副院長Patick
O'Brien博士表示,少數被新冠病毒感染的女性所生的嬰兒已經具有抗體,可能是仍在子宮內時就對這種病毒產生了免疫反應,這表明母親將武漢肺炎傳染給胎兒。
抗體是因為感染病毒而產生的物質,將由免疫系統儲存,如果將來再次感染,則抗體會來抵抗同一病毒。IgM抗體是在首次被感染時產生的抗體,無法通過胎盤從母親傳給孩子,這意味著嬰兒必須自己生成。IgM抗體是早期形成的,本質上會刺激免疫系統破壞病毒,而其他類型的抗體(主要是IgG抗體)則可以儲存患者患病多年的記憶。
此外,患有武漢肺炎的女性中,超過一半(56%)來自黑人、亞裔和少數族裔背景。過去也有研究指出在罹患武漢肺炎住院的孕婦中,具有黑人、亞裔和少數族裔背景的女性比例高出4.49倍。但究竟為什麼他們更容易感染武漢肺炎病並引發嚴重不適,目前尚未有確切科學證據。
編譯來源:Daily Mail(2020.06.18)、BBC
NEWS(2020.06.23)、REUTERS(2020.06.26)
-------------------------
> 台灣女人連線.台灣女人健康網
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more

2020.06.24
產婦使用大麻對寶寶來說可能是個壞消息
發表在《澳大利亞醫學雜誌》上的研究顯示,懷孕期間使用大麻對於嬰兒有不良的影響!
雖然澳洲沒有關於婦女在懷孕期間使用大麻狀況的數據,但「2016年澳大利亞國家毒品策略家庭調查」結果顯示,10-20%的育齡婦女在過去12個月中使用過大麻。
來自其他國家的最新文獻也顯示,從2002年至2017年,吸食大麻的女性,懷孕人數增加了一倍。
主因很大程度是來自許多國家大麻合法化的緣故。社會和醫療接受大麻的使用已導致「大麻是一種安全藥物」的整體看法。
在大麻是合法的地方,大麻藥房有時會推廣大麻可用於治療懷孕期間噁心和嘔吐。但是目前沒有研究評估它在這方面是否有效,更不用說它是否安全。
最近的一項研究顯示,三分之一的孕婦認為大麻不會傷害他們的寶寶。但是,最新研究卻顯示,越來越多的動物和人類研究發現卻與人們所想像的相反。
關於最新的研究
此項研究分析了5,610名首次懷孕婦女的數據,且其妊娠併發症的風險很低。在懷孕14-16周時,依其自述大麻使用方式進行分組。
在研究中,314位(5.6%)的女性在懷孕前3個月或懷孕期間報告使用大麻。在使用大麻的婦女中,97位(31%)懷孕前停止使用,157位(50%)懷孕15周停止,60位(19%)在15周時仍使用大麻。
與母親在懷孕前或懷孕期間未吸食大麻的嬰兒相比,母親持續使用大麻的嬰兒,其出生體重、頭周長和長度都較小,也容易早產。
這結果令人關切,因為這些結果與未來的兒童健康和發展密切相關。
研究還發現,與母親自述未使用大麻的嬰兒相比,母親持續使用大麻的新生兒出現嚴重併發症─呼吸問題和必須住院─的人數,高達2倍。
在美國和加拿大最近的研究中也看到了類似的趨勢。
值得注意的是,與母親自述不使用大麻的嬰兒相比,在早期懷孕階段或懷孕前停止吸食大麻的婦女,新生兒的健康狀況沒有差異。
大麻如何有害尚不清楚
懷孕期間使用大麻與新生兒健康狀況較差之間的關聯可能與吸食大麻時產生的有毒化合物(如一氧化碳)有關,類似於吸煙會導致嬰兒接觸的氧氣量降低;或者也可能是大麻中發現的化合物所造成的直接影響,我們知道這些化合物可以穿過胎盤並直接接觸到胎兒。
這些活性化合物THC(四氫大麻酚)和CBD(大麻二醇)影響一系列身體機能,包括大腦。這就是為什麼人們通常會以娛樂性大麻開始使用。
因此,當這些化合物接觸到正在發育的胎兒,我們擔心它們對生長和大腦發育會有影響。
觀察性研究並不完美
先前對於使用大麻與懷孕結果之間關聯的研究,因沒有適當考慮到干擾因素而受到批評。包括:吸菸、飲酒、使用其他非法物質或心理健康問題,而這些因素也可能增加新生兒的健康風險。
雖然在此項研究中考慮到了這些干擾因素,但研究仍有局限性。大麻的使用是基於自述,在懷孕期間繼續吸食大麻的婦女人數相對較少,且無法衡量所使用的大麻數量和強度。
儘管如此,此項研究強化了越來越多的證據證實,在懷孕期間使用大麻可能是有害的。
雖然此項研究,沒有繼續研究這些結果,但其他研究顯示,使用大麻可能會增加早產和死產的風險。
如果你打算懷孕
鑒於越來越多的證據指出使用大麻的潛在危害,在懷孕期間,甚至計劃懷孕時,避免使用大麻是最安全的方式。澳大利亞和世界各地的醫療機構和政府部門也都認同這一建議。
研究數據顯示,在懷孕早期減少或停止使用大麻可以防止一些危害。使用大麻並計劃懷孕的婦女應與其保健專業人員討論這一問題。
編譯來源:The Conversation(2020.06.15)
-------------------------
> 台灣女人連線.台灣女人健康網
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more

2020.06.02
孕婦需要了解的乙型鏈球菌
乙型鏈球菌(Group B Streptococcus,
GBS)是一種常見細菌,喜歡生活在人類腸道中,並向下遷移至直腸,陰道,有時還遷移至泌尿道。並非每個人都有GBS,但是即使您有GBS,也可能不知道。它可能會導致各個年齡段和不同性別的人患病,但大多數時候不會。
但是,新生嬰兒可能在分娩時從母親的陰道中感染GBS。對於新生兒,GBS是腦膜炎、敗血症和肺炎的主要原因。
大約10%至30%的孕婦有GBS 菌叢,這意味著該細菌可以在婦女體內或體內生存,而不必然感到不適。
台灣在台灣女人連線的爭取下,GBS檢測在數年前列入孕婦的公費產檢項目,以降低新生嬰兒的患病風險。
孕婦的GBS檢測
檢測是在懷孕35-37週左右時進行,要4天時間會有結果。對GBS呈陽性的婦女在分娩時都應使用靜脈注射抗生素,以降低嬰兒出生後不久發生GBS感染的風險。
在英國、丹麥、荷蘭和新西蘭,不建議進行全面篩檢。在美國,建議GBS全面篩檢。在澳大利亞,由健康提供者決定是否由女性決定是否進行檢查。
GBS可以來來去去
問題在於GBS可以來來去去。當孕婦在懷孕後期接受檢測時可能會出現這種情況,但在分娩時沒有檢測。超過60%的確診為GBS敗血症(血液感染)的嬰兒病例發生在對母親進行GBS篩查約36週時檢測為陰性的母親中。
簡而言之:有時GBS檢測意味著不需要抗生素的女性(及其新生兒)使用了抗生素,而其他可能會需要抗生素的女性卻會錯過機會。
但是,新的快速GBS檢查大約僅需要2個小時就可得到結果,這意味著可以在婦女陣痛或破水時進行檢測。不過,這些快速測試尚未在台灣的醫院使用。台灣婦產科醫學會理事長黃閔照表示,快速檢測固然好,但有準確度的問題。
關於GBS抗生素的證據怎麼說?
如果在分娩前四個小時以上使用抗生素,則可以防止91%的嬰兒感染GBS。但是,如果在出生前不到4個小時使用抗生素,則在不到50%的病例中,抗生素可預防嬰兒感染GBS 。
分娩期間的抗生素對減少遲發性GBS疾病(出生後一周或更長時間)沒有影響。
對涉及852名婦女的四個隨機對照研究的一項回顧研究發現,GBS呈陽性的婦女服用抗生素可以降低嬰兒早期發生GBS疾病的發生率,但是和是否會因GBS感染或其他細菌感染而死亡無關。
但是,這些研究存在一些問題,包括個案少和報告不充分,使得這些結果不可靠。這意味著在分娩過程中,自動給予所有婦女抗生素是沒有確鑿的證據的。但是,如果給有GBS的婦女是可以的。
抗生素對微生物群的影響如何?
對於剛出生的嬰兒,接觸到第一批超量的微生物是在出生時通過的陰道,其中含有約200-300種細菌。
這些細菌有助於播種新生嬰兒的微生物群,從而改善其健康狀況並為感染建立有效的防禦屏障。
陰道的微生物群會隨著懷孕而變化。懷孕中期,荷爾蒙的轉移開始儲存糖原(glycogen細菌最喜歡的食物)。隨著細菌將這種糖原轉化為乳酸,陰道的PH值會降低(像更多的酸),這會阻止GBS等有害細菌的生長。
當嬰兒通過陰道時,他會吸收這種包圍在身邊的保護性細菌,但剖腹產嬰兒則不會有此過程。
在有GBS的狀況,分娩和出生過程中,抗生素的使用會擾亂這種脆弱的微生物群早期成長和嬰兒腸道中微生物群的平衡。這會影響包括肥胖在內的幾種發炎性疾病。
嬰兒感染GBS的跡象
對於新父母來說,最重要的事情是如何照顧一個身體不適的嬰兒並迅速獲得幫助。GBS感染的跡象包括:
* 體溫過高或過低
* 餵養不良
* 易不安
* 睡得比平常多或不動
* 呼吸急促或呼吸聲大
* 膚色變化(包括看起來有斑點)
* 無法緩解的任何重大的行為改變。
編譯來源:Conversation(2020.05.29)
-------------------------
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more

2020.05.09
武肺病毒陽性媽媽接觸嬰兒好嗎?
武漢肺炎病毒篩檢陽性的媽媽可以接觸嬰兒嗎?儘管有專家和多個公共衛生組織建議母親和嬰兒可以在一起,但美國疾病控制和預防中心還是建議應考慮暫時分離,直到母親不再具有傳染性為止,醫療團隊也應與母親討論暫時與嬰兒分開的風險和效益。
專家認為沒有證據支持嬰兒與母親分離
紐約醫學博士A.
Stuebe指出,目前沒有證據支持早期將懷疑或確診武漢肺炎的嬰兒和母親分離會有較好的結果。雖然將母嬰分開可以最大程度地減少病毒傳播的風險,但對母嬰都有潛在的負面影響,包括中斷母乳喂養和母嬰接觸。例如,與母親缺乏肌膚接觸的嬰兒會有較高的心跳和呼吸頻率以及較低的葡萄糖;分離還可能帶給母親壓力,會使母親更難抵抗病毒感染。另外,分離也會干擾母乳餵養,可能提高嬰兒罹患嚴重呼吸道感染的風險,包括武漢肺炎。
《母乳餵養醫學》期刊總編輯A.
Eidelman醫學博士認為,除非母親的健康狀況無法照顧嬰兒,沒有必要嬰兒與武肺病毒陽性媽媽隔離。
台灣婦產科醫學會建議 母嬰暫時分離
台灣婦產科醫學會日前提出〈SARS-CoV-2流行期孕產婦處理暫行指引〉,對於尚未痊癒或未確定無感染的產婦,考量母嬰接觸和母乳取得、運送、餵養的過程,較可能造成感染,產後暫時不宜母嬰同室、餵母奶。至於何時可再接觸,須由醫療團隊就患者情況討論後再決定。
別執著於意識形態
台灣女人連線理事長黃淑英指出,儘管還沒有足夠的科學證據支持嬰兒與母親分離,但也沒有證據支持母嬰不分離會有較好的結果。如果感染武漢病毒的媽媽接觸嬰兒,不但可能感染嬰兒,也可能因此傳染給其他家人,而媽媽生病了,就應該讓她好好休養,暫時與嬰兒分開是合情合理的。在沒有足夠的證據指出病毒不會進入母乳之前,配方奶也是一種選擇,別讓已經生病的媽媽壓力這麼大,陷嬰兒於風險中。待媽媽病況好轉再餵母乳,對母嬰應該都是較好的選擇。
編譯來源:Eurek Alert (2020.04.09)
-------------------------
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more

2020.05.06
武漢病毒對孕產婦的影響不容小覷
武漢肺炎對孕婦及胎兒、嬰兒造成的影響吸引許多關注。先前關於孕婦得病的報告大致都顯示出良好的預後,但越來越多的病例指出孕/產婦罹患武漢肺炎面對的風險可能比想像中的高。
瑞士一名COVID-19陽性的孕婦在妊娠19週時分娩了死胎,分娩後胎盤對細菌感染測試為陰性,但對SARS-CoV-2則呈陽性,並在分娩後24小時保持陽性。沒有發現其他導致胎兒死亡的原因,因此這可能與胎盤感染有關。
研究人員指出,感染SARS和MERS的孕婦約有40%出現透過胎盤感染導致流產或胎兒生長異常。需要進一步觀察確定SARS-CoV-2是否經由胎盤傳染,以及是否有其他不良後果的風險。
孕產婦死亡的證據越來越多
另一則報告指出罹患武漢肺炎的懷孕女性處於危險之中,7名COVID-19檢測陽性的孕婦死於心肺併發症,這是第一個記錄與COVID-19相關孕產婦死亡的報告,這些病例來自伊朗七個高級產婦護理中心。
這項報告中共有9名女性發生了心肺併發症,包括急性低血壓、持續性缺氧、器官衰竭、急性呼吸窘迫綜合症和心臟驟停,除7名死亡外,僅有1名康復,另一名重症患者在呼吸器的支持下維生。
作者Aagaard博士表示,這系列的病例報告並不是要建立風險,記錄這些情況是要提醒在有可靠數據之前不要低估風險。希望這份報告能夠警惕自滿的態度,提醒臨床醫生在為孕婦提供護理時要保持警惕。
Aagaard博士說,目前罹病的孕產婦死亡率未知。但這些病例告訴我們的是,COVID-19疾病引起的孕婦死亡率不為零。Aagaard及其同事觀察到,有關來自中國的150多名孕婦的初步報告僅顯示出一例嚴重的心肺疾病。不過,傳統上,孕婦在病毒爆發期間的健康情況應該更糟。例如,在2002至2003年SARS流行期間和2009年H1N1大流行期間,孕產婦的住院和死亡率比一般人高。儘管一般人群的SARS死亡率為10.5%,但孕婦為25%。在H1N1大流行期間,孕婦約佔所有死亡人數的5%,佔人口總數的1%。
需要更多對孕/產婦的研究
美國佛羅里達大學兒科和流行病學系教授S.
Rasmussenge表示,在研究SARS-CoV-2如何影響孕產婦時,看到SARS和H1N1期間孕婦的死亡率是令人擔憂的。儘管目前的報告並未說明孕婦與普通人群相比的情況,但很明顯,可能會產生嚴重的不良後果。孕婦的免疫功能可能並未完全受損,但為了讓她們的免疫系統必須能夠承受胎兒,免疫系統以及其他因應的生理變化可能會增加孕婦的感染風險。
醫學博士D.
Schwartz博士指出孕婦因SARS和MERS等病毒感染而住院和致死率較高很多時候並不只因為病毒,而是在孕產婦本身。懷孕期間發生的生理變化,包括心臟和呼吸系統以及免疫狀態,可能導致某些病毒感染的結果惡化,使孕婦更容易遭受不良後果。
編譯來源:Medpage Today (2020.05.01)、American Journal of
Obstetrics and Gynecology(2020.04.28)
-------------------------
台灣女性/性別健康權益亟需您以實際行動來共同守護!
竭誠歡迎認同《台灣女人健康網》理念的朋友捐款支持我們!
持續提供更優質的內容是網站不斷努力的方向,而我們需要更多資源才能走更長遠的路。
收到的每一筆捐款,都將挹注在網站經營、服務方案以及對政府的監督。
無論捐款金額多寡都是支持我們的重要力量!感謝您!(→捐款資訊連結←)
+ read more