/20170428151550_Statins6666.jpg)
2018.09.13
史達汀無助預防75歲以上健康老人心血管疾病
最近一項研究發現,史達汀類藥物與降低75歲以上健康的人之心血管疾病和死亡無關。但在患有第2型糖尿病的人當中,史達汀類藥物與減少85歲以下的心血管疾病和任何原因引起的死亡有關。
心血管疾病是全球死亡的主要原因,特別是75歲以上的人。近幾十年來,開給老年患者的史達汀類藥物處方箋有所增加,並且臨床試驗的證據支持史達汀類藥物治療75歲以上患有心臟病的人(稱為次級預防),但缺乏史達汀類藥物對無心臟病的老年人的影響的證據(稱為初級預防),特別是85歲或以上的老年人和糖尿病患者。
因此,西班牙的研究人員想了解史達汀類藥物治療是否與有跟沒有患糖尿病的75-84歲和85歲及以上的老年人的心血管疾病和死亡減少有關。
他們使用加泰羅尼亞初級保健系統資料庫(SIDIAP)的數據,找出46,864名75歲或以上的人,他們在2006年至2015年期間沒有心血管疾病史。研究團隊依據研究對象是否有糖尿病、是否從未服用史達汀或第一次服用史達汀分組,並使用初級保健和醫院記錄來追踪在平均5.6年之間的心血管疾病(包括冠心病、心絞痛、心臟病發作和中風)和任何原因導致的死亡(全因死亡率)。
研究發現,沒有糖尿病的人,史達汀類藥物治療與75歲以上老人的心血管疾病或全因死亡降低無關,即使兩組的心血管疾病風險均高於指南中使用史達汀類藥物的風險閾值。然而,在患有糖尿病的參與者中,史達汀類藥物與75-84歲年齡段的心血管疾病(24%)和全因死亡率(16%)顯著降低相關,而這種保護作用在85歲後下降,到了90歲時消失。
這是一項觀察性研究,因此無法得出關於因果關係的確切結論,並且作者不能排除他們的某些結果可能是由於未排除其他影響因素造成的可能性。但他們指出,這是一項高質量的研究,樣本量大,反映了真實的臨床情況。
他們得出的結論是,不支持史達汀類藥物在75歲以上老年人群中廣泛使用,但肯定史達汀類藥物使用於年齡小於85歲的第2型糖尿病患者的治療。
在一篇社論中,南安普頓大學醫院的Aidan
Ryan及其同事表示,臨床醫生面臨的最大挑戰是如何對年齡超過75歲的人進行風險分層,以便為共同決策提供信息。這些觀察結果應該在隨機臨床試驗中進一步驗證。與此同時,在我們等待更好的證據時,患者的偏好仍然是指導原則。
編譯來源:Eurekalert(2018.09.05)
+ read more
2018.09.10
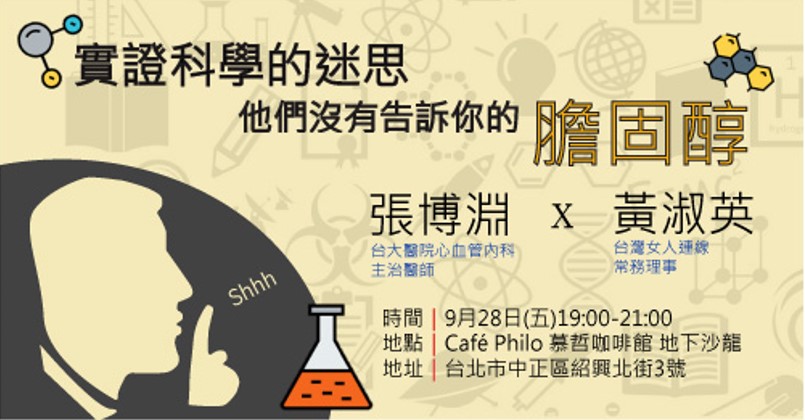
【座談會】實證科學的迷思:他們沒有告訴你的膽固醇!...
膽固醇是身體不可或缺的物質。沒有它,細胞膜無法維持完整的結構;沒有它,性荷爾蒙不能合成,身體就無法正常運作。但是,人們對於膽固醇的認識大多止於它和心血管健康的關連。
他們說:膽固醇太高會引起心血管疾病,
他們又說,膽固醇有「好」,也有「壞」!!
他們說,避免攝入高膽固醇的食物,
他們又說,盡情享受蛋黃和大蝦吧!!
他們說,史達汀會降低膽固醇,可以預防心血管疾病,
他們又說,史達汀會降低膽固醇,但可能引起老人痴呆!!
1970─1980年代膽固醇的代謝有突破性的發現,也開啟了以後膽固醇、心血管疾病及史達汀間關連長久的爭辯。這顯示了科學研究的迷思及侷限!!
人體非常的複雜,以醫學研究想要瞭解人的健康及疾病,就像瞎子摸象,即使眾多的研究,也只能看到一部份。昨是今非,因為科學實證只是表象的驗證,不是全貌,也不是真象。
每天和我們息息相關的膽固醇的迷思,就讓膽固醇專家來告訴我們吧!
【時間】2018年9月28日 (五) 19:00–21:00
【地點】Café Philo 慕哲咖啡館 地下沙龍
【地址】台北市紹興北街 3 號
B1(捷運板南線,善導寺站 6 號出口)
【主持】孫友聯|台灣勞工陣線秘書長、台灣健康人權行動協會理事長
【主講】張博淵│台大醫院心臟血管科內科主治醫師
【與談】黃淑英│台灣女人連線常務理事
+ read more

2018.09.07
他們沒有告訴你的膽固醇
太多動物脂肪及高膽固醇對你的心血管是危險的,這樣的觀念其實是個迷思。其實,你需要了解一些可能令你感到驚訝的事實:
*
膽固醇並非致命的毒藥,而是對所有哺乳類的細胞重要的物質。根本沒有所謂好與壞的膽固醇,只有精神壓力、身體活動與體重變化可能影響血液中膽固醇的水平。膽固醇高事實上是好的,可能是因為它參與了免疫系統。
*
血液中膽固醇太高被認為會導致動脈粥樣硬化,進一步導致冠心病。但是許多研究顯示,許多血液中膽固醇低的人動脈粥樣化的情形也會變得跟膽固醇高的人一樣。
*
你的身體會產出比你所吃的膽固醇多四至五倍多的膽固醇。身體產出的膽固醇會因為你吃的膽固醇少而增加、吃得多而減少。這解釋了為什麼謹慎飲食無法降低膽固醇。
*
沒有證據顯示太多動物脂肪和飲食中太多膽固醇會導致動脈粥樣硬化或心臟疾病。舉例來說,20多個研究指出,有心臟病的人並沒有比一般人吃更多任何種類的脂肪,並且動脈粥樣硬化的程度與飲食無關。
*
現代降血脂藥物–史達汀類藥物,確實能預防心血管疾病,但是影響很小,並且不是因為降低了膽固醇而造成的影響。不幸的是,史達汀類藥物還會引發癌症、干擾肌肉、心臟及腦部的功能,孕婦服用史達汀類藥物還可能產出畸形兒。
*
許多事實已呈現在科學期刊及書籍中長達多年,但卻鮮少被民眾所知。
*
醫師及多數科學家長期被誤導的原因是,反對及不同意的觀點被系統地忽略或在研究記者會上被錯誤地引用。
完整內容請見「The first and most detailed one, The Cholesterol
Myths」一書,這本書在網路上取得電子版本。
+ read more

2018.09.06
妊娠糖尿病者易有產後憂鬱症狀
根據芬蘭的一項新研究,被診斷患有妊娠糖尿病的母親患產後憂鬱症的風險增加。
妊娠期糖尿病是指妊娠期間葡萄糖代謝功能受損。通常,患有妊娠糖尿病的母親的血糖水平過高,這會增加胎兒產生不良反應的風險。此外,妊娠糖尿病也增加了母親以後患上第2型糖尿病的風險。
過去研究指出,分娩後有10-15%的母親會產生產後憂鬱症狀。為了瞭解妊娠晚期和分娩後8週的憂鬱症狀況,東芬蘭大學、赫爾辛基大學、庫奧皮奧大學醫院和芬蘭國家健康與福利研究所共同合作。他們分析了庫奧皮奧生產資料庫的數據,該資料庫從懷孕初期開始對婦女進行的持續追蹤。
總共有1,066名沒有心理健康問題的母親被選中進行研究,其中14.1%有妊娠糖尿病,10.3%有產後憂鬱症狀。
研究發現,確診患有妊娠糖尿病的母親有16%有產後憂鬱症狀,沒有妊娠糖尿病的母親則大約9%有症狀。(研究人員已經調整可能導致妊娠糖尿病和產後憂鬱症狀風險增加的因素,例如分娩時的母親年齡、身體質量指數(BMI)和妊娠期間出現的憂鬱症狀等)
研究作者AleksiRuohomäki表示,心理機制可能部分解釋了觀察到的妊娠糖尿病與產後憂鬱症狀之間的關聯,在懷孕期間被診斷患有可能傷害胎兒的疾病可能是一種壓力感,這可能導致憂鬱症狀。
Soili
Lehto博士補充,生理機制也可能有助於解釋這種關係。葡萄糖代謝功能受損可能會增加細胞激素(cytokine)調節的低度發炎,這也與憂鬱有關。過去的研究還表明,第2型糖尿病者易患憂鬱症,憂鬱症者也容易患第2型糖尿病。
關於妊娠糖尿病可能對產後憂鬱症狀產生影響的研究證據很少,這項芬蘭的新研究對這一新興研究領域做出了重要貢獻。未來研究要調查女性是否能因為孕期和產後的追蹤及支持而降低產後憂鬱症狀。
編譯來源:
* Eurekalert(2018.09.04)
* Ruohomäki A, Toffol E, Upadhyaya S et al, 2018. _The association
between gestational diabetes mellitus and postpartum depressive
symptomatology: a prospective cohort study_. J. Affect. Disord. 241,
263-268.
+ read more

2018.09.04
每天睡6-8小時最護心!
研究指出,每晚睡6到8個小時對心臟最有益,而多於或少於此可能增加冠狀動脈疾病或中風的風險。應避免睡眠不足和睡過久,以達到最佳的心臟健康狀態。
研究分析來自11項研究的100多萬名成年人的資料,發現與每晚睡眠時間為6至8小時的成年人相比,「短睡眠者」的心血管疾病風險增加了11%,而「長睡眠者」在未來九年內風險增加了33%。
研究作者Epameinondas
Fountas表示,偶而的短眠或是睡懶覺不太可能對健康有害,不過越來越多證據顯示應避免長期睡眠被剝奪或是睡眠時間過長。雖然還需要有更多研究來釐清睡眠過短或過長對心血管健康有害的原因,但是已知睡眠會影響血糖代謝、血壓和發炎等與心血管疾病有關的生理過程。
英國心臟基金會的資深心臟科護理師Emily
McGrath表示,當涉及到我們的心臟和循環系統健康時,這項大型研究表明,過多睡眠和睡眠過少之間可能會有一個最佳點。
對於偶爾失眠或周末會睡懶覺的人,不需要因為此研究而敲響警鐘。但是,如果經常在睡眠中掙扎,那麼向醫生諮詢是一個重要的提醒。缺乏睡眠除了對生活品質產生負面影響外,也可能使心臟問題進一步惡化。
編譯來源:The Guardian(2018.08.26)
+ read more

2018.08.29
「好膽固醇」越高越好嗎?!
前不久一份研究發現停經婦女「好膽固醇(高密度脂蛋白膽固醇,HDL-C)」高到某一個程度時心血管疾病風險反而上升,最近又有一篇研究發現「好膽固醇」並非越高越好,非常高的「好膽固醇」可能跟心臟病發或死於心臟病的風險增加有關。
研究作者Marc
Allard-Ratick博士表示,現在可能是時候改變我們對
HDL-C的看法了。傳統上,醫生告訴患者,「好膽固醇」越高越好,但是這項研究和其他研究的結果表明,情況可能已經不再如此。
HDL-C被認為是「好」的,是因為高密度脂蛋白將膽固醇從血液和血管壁移到肝臟的運輸過程,使膽固醇最終排出體外,從而降低了動脈阻塞和動脈粥樣硬化的風險。HDL-C低的人患動脈粥樣硬化和心血管疾病的風險更大。不過,科學家對於非常高的HDL-C的保護作用尚不清楚。
研究方法及結果
研究團隊在5,965名心臟疾病患者身上了解HDL-C水平與心臟病發作和死亡風險之間的關係。參與者的平均年齡為63歲,35%為女性。研究者根據參與者的HDL-C水平分為五組:小於30
mg/dl、31-40 mg/dl、41-50 mg/dl、51-60 mg/dl及大於60 mg/dl。
在4年追蹤期間,769名(13%)參與者心臟病發作或因心血管原因死亡。HDL-C水平為41-60
mg/dl的參與者心臟病發作或因心血管原因死亡的風險最低。HDL-C水平低於41
mg/dl和高於60
mg/dl的參與者的風險均增加,當以圖形方式繪製時,產生了U形曲線。
HDL-C水平高於60 mg/dl的參與者與水平41-60
mg/dl相比,死於心血管疾病或心臟病發作的風險增加近50%。
即使控制了其他心臟病的風險因素,如糖尿病、吸菸、低密度脂蛋白膽固醇(LDL-C或「壞膽固醇」)等,以及與HDL-C相關的其他因素,如酒精攝取、種族和性,這種關聯依然存在。
研究結論
這份研究支持了過去以人口為基礎的大型研究結果,其中包括最近發表的一篇文章,該研究發現當HDL-C達到極高水平時心血管和全因死亡率增加。Allard-Ratick博士表示,越來越多證據顯示非常高水平的高密度脂蛋白膽固醇可能不具有保護作用,而我們的研究結果非常重要,因為研究對日漸增長的證據做出了貢獻。此外,因為這份研究與其他大部分研究不同,這項研究的參與者主要是患有心臟病的患者。
需要更多的研究來闡明這種自相矛盾的關聯機制。雖然答案仍然未知,但一個可能的解釋是HDL-C水平極高可能代表「功能失調的HDL」,這可能促進而不是預防心血管疾病。不過,有一件事是肯定的:HDL-C作為「好膽固醇」的口頭禪可能不再是符合每個人的情況。
編譯來源:Eurekalert(2018.08.25)
+ read more