
2024.05.06
研究稱乳癌患者罹患第二種疾病的風險更大
劍橋大學的一項研究發現,乳癌倖存者罹患第二種癌症的風險「顯著」較高。
先前已經有研究指出,乳癌倖存者的女性和男性罹患非乳癌第二原發癌的風險比一般人高24%和27%,但原因尚不清楚。
而此研究是迄今探討乳癌倖存者罹患第二種癌症風險規模最大的研究。
研究分析了1995年至2019年間英國60萬名被診斷出罹患乳癌的患者記錄。
風險和性別/年齡相關
研究人員發現,乳癌倖存者的女性罹患對側乳癌的風險是一般人的兩倍、罹患子宮內膜癌的風險高出87%、罹患骨髓性白血病的風險高出58%、罹患卵巢癌的風險高出25%。男性乳癌倖存者罹患對側乳癌的風險是一般男性族群的55倍,罹患攝護腺癌的風險也比一般男性高出58%。
診斷年齡也很重要,與同齡一般人群相比,50歲以下被診斷患有乳腺癌的女性患第二原發癌症的可能性高出86%,而50歲以後被診斷出患有乳腺癌的女性這一比例為17%。一種可能的解釋是,大量年輕乳癌倖存者可能因遺傳基因改變,增加了罹患多種癌症的風險。例如,具有BRCA1和BRCA2遺傳基因改變的女性罹患對側乳癌、卵巢癌和胰臟癌的風險增加。
經濟弱勢的風險更高
社會經濟貧困程度較高地區的人們被證明面臨更高的風險。
與來自社會經濟弱勢的女性相比,社會經濟最底層女性罹患第二原發癌症的風險高出35%。這些差異主要是由非乳癌風險造成的,特別是肺癌、腎癌、頭頸癌、膀胱癌、食道癌和胃癌。
研究稱,這可能是因為吸煙、肥胖和飲酒等各種癌症的既定危險因素,在較貧困的群體中更為常見。
該研究由英國癌症研究中心資助,並獲得國家健康與護理研究所劍橋生物醫學研究中心的支持。
該研究發表於《柳葉刀區域健康 - 歐洲》期刊。
編譯來源:BBC News(2024.04.25)、University of
Cambridge(2024.04.25)、The Lancet Regional
Health–Europe(2024.04.24)
+ read more
2024.02.08
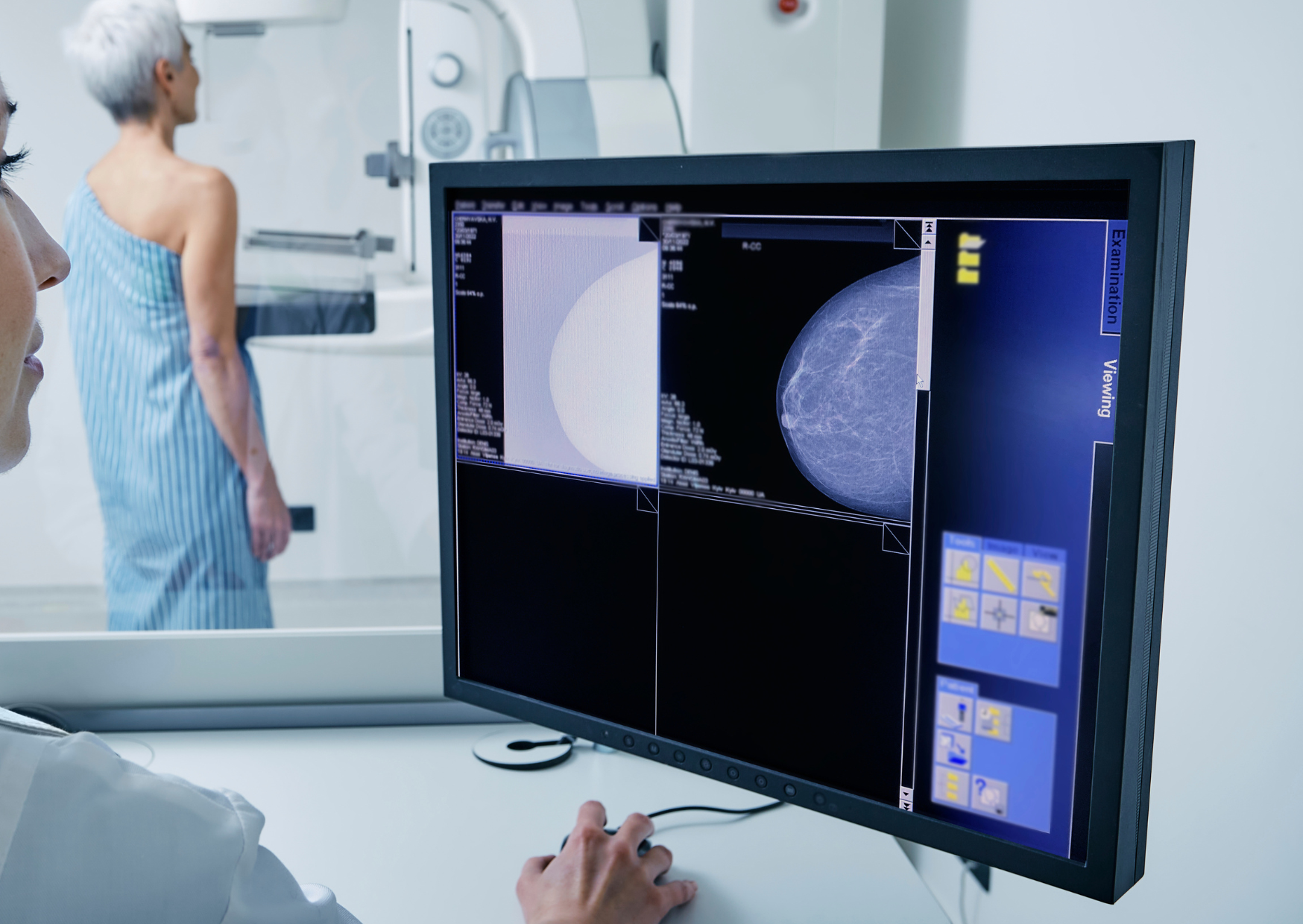
乳房緻密的女性 該如何篩檢?
台灣有8成以上女性屬緻密型乳房,且越年輕越緻密。目前政府補助45以上未滿70歲婦女、40歲以上至未滿45歲且其二親等以內血親曾患有乳癌之婦女每2年1次乳房x光攝影。
然而,乳房x光攝影對乳房組織緻密的女性效果較差,因為緻密乳房組織代表著女性乳房中有較多的纖維和腺體組織,這些組織在乳房攝影成像中呈現白色,而乳癌組織在成像上也是白色,因此緻密乳房較難發現癌症。
但要如何處理這個狀況,醫學專家的見解莫衷一是。
目前沒有如何處理這一常見問題的明確建議。美國有38個州制定了規範,要求提供檢查的單位必須給確定有緻密乳房組織的女性一封通知信,信中建議她們聯繫醫療服務提供者,以討論評估潛在的風險和後續行動。美國食品及藥物管理署(FDA)將這項規定提升到聯邦層次,2024年9月之後所有機構都必須實施。
致力於推廣緻密乳房訊息的非營利組織DenseBreast-info執行董事JoAnn
Pushkin表示,對乳房緻密的女性來說,僅進行乳房攝影是不完整的篩檢,但對於最佳的附加篩選工具還缺乏共識,目前可用的選項各有優缺點。
從乳房超音波到簡式乳房MRI
緻密乳房組織唯一可辨識的方法是透過乳房攝影。在確定是緻密型乳房後,必須透過另一種篩檢方式再進行檢查,以免有所遺漏。但這個下一步並沒有明確方向,因為主要醫學會、政府單位或跨國組織都沒有關於下一步的最佳建議。
例如,美國放射學會(ACR)建議乳房緻密且需要進行補充篩檢的女性,進行乳房MRI檢查。
美國約翰霍普金斯大學放射學系Kelly
Myers博士指出,目前最常見的後續檢查是乳房超音波,有許多研究發現,相較於乳房攝影相比,超音波檢查在緻密乳房女性中發現的癌症多出50%。超音波這是低風險且較容易獲得的檢測方式。
但超音波檢查有其缺點,假陽性率高於90%,時常在建議患者進行切片檢查後發現是良性組織細胞,這會帶來經濟和心理壓力。
另一種選擇是full-protocol
MRI,與乳房攝影相比,這種檢查可以在乳腺組織緻密的女性中發現多達200%的癌症,這是針對終生罹患乳癌風險為20%(含)以上女性的建議。
然而,MRI檢查時間長、費用高,對某些人來說甚至可能無法進入檢查的半密閉空間。亦有研究指出重複劑量的顯影劑「钆」會沉積在某些身體組織中,包括大腦,這是一個潛在隱憂。
為了解決MRI的問題,專家們持續研究更簡易的乳房MRI(abbreviated
breast MRI, abMRI)。進行full-protocol
MRI大約需要半小時,而abMRI只需不到10分鐘,並且能拍出高品質影像。
研究顯示,abMRI在識別容易被忽略的癌症細胞上非常有效,且假陽性率(70-80%)低於超音波檢查(90%),但有後勤和財務問題。多數醫療中心的MRI檢查通常以30分鐘為一個時段,如果某個時段只有10分鐘的預約,可能會浪費寶貴的機器時間。另一個問題是保險不給付,abMRI的價格大約在台幣1萬至1萬5千元之間。
後續篩檢真的有益嗎?
並非所有人專家都認為緻密乳房的女性需要加強後續篩檢。
哈佛醫學院Nancy Lynn
Keating博士說,目前不建議對處於平均風險的乳房緻密女性進行全乳超音波或乳房MRI檢查,而是建議每年進行一次3D乳房攝影。儘管乳房組織緻密,但3D乳房攝影已被證明比2D的技術更能辨別癌症。
Keating博士指出,乳房攝影檢查的確有其侷限,需要更好的方法。但根據目前的證據,並未發現後續的篩檢與非高風險女性的死亡率顯著降低有關,額外篩檢可能弊大於利。因此,沒有足夠的證據來支持醫療保健資金這樣使用,花在未經證實的測試上可能弊大於利,為所有乳房緻密女性提供後續篩檢的保險是不合理。
更多關於乳房檢查
乳房密度變化速度不一 可能是乳癌風險徵兆
美預防工作小組:女性應從40歲開始接受乳房X光檢查
編譯來源:STAT(2021.1.23)
+ read more
2024.01.26
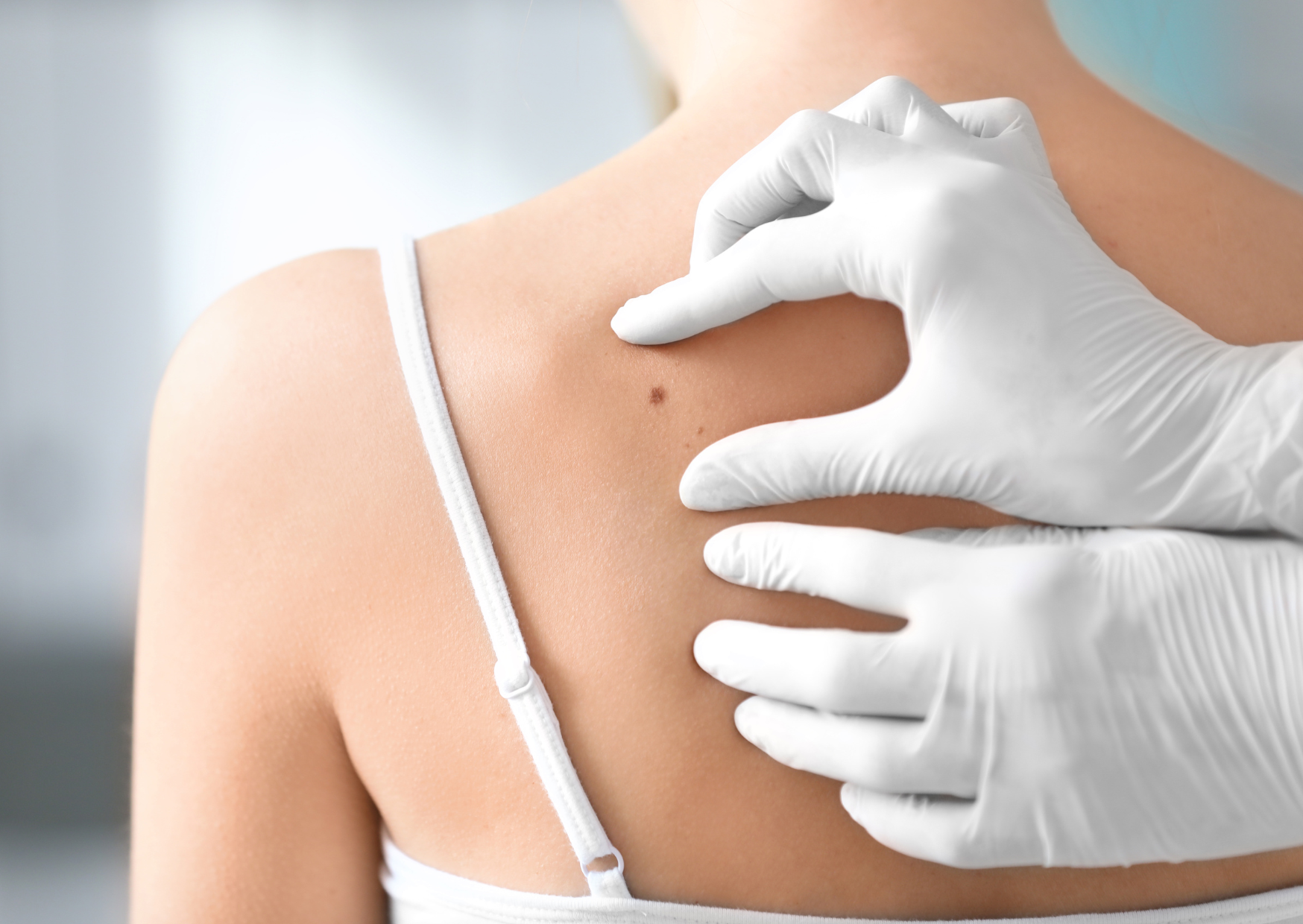
你身上的痣是良性的?還是惡性?
安德魯王子64歲的前妻約克郡女公爵 Sara Ferguson
在她乳癌手術幾個月後,在重建手術同時也割除幾個痣。其中一個被診斷是惡性黑色素瘤。
惡性黑色素瘤是英國第五個最普遍的癌症,她呼籲粉絲們要勤加檢視他們的痣。
每年大約有
16,000個英國人診斷出黑色素瘤。通常是由於暴露在太陽和人造日曬床的紫外線。
黑色素瘤可能是一個新的痣,也可以是在一個本來就有的痣。
診斷痣是否惡性的ABCDE:
A (ASYMMETRICAL) - 不對稱
正常的痣通常呈圓形、邊緣平滑。黑色素瘤的早期症狀是不均衡或不規則的形狀。根據國家衛生部,通常有兩個不同形狀的半邊,和不平衡的邊緣。
如果有一個痣特別突出,和其他的痣不同,建議要諮詢醫師。
B (BORDER) - 邊界不規則
英國癌症研究中心machmillan指出一般的痣通常有一個清楚平滑的邊界,而黑色素瘤比較可能有不規則、模糊或參差不齊的邊界,可以出現在身體的任何部位。黑色素瘤在男人最常見的地方是背部,而女人則是在腿部。
C (COLOUR) - 顏色不單一
Macmillan 說有不同色調和顏色的痣可能是黑色素瘤。
正常的痣通常只有棕色的色調。黑色素瘤有不同色調,混合了棕色、黑色到紅色、粉紅、白色,甚至是淡藍。
淺色皮膚或淺色頭髮的一些人,她們的黑色素瘤是紅和粉紅色,非棕色,稱非黑色素瘤,和其他黑色素瘤相比,較稀有。
D (DIAMETER) - 範圍大
痣一般的尺寸只有鉛筆尾端大小,或更小。如果你看到一個痣寛大於
6 毫米,可能是黑色素瘤。
Macmillan說有許多痣的人,包括超過
5毫米,有可能已經經年累月都不變。建議有許多或更大痣的人,如果過去的痣已經產生變化,讓皮膚科醫師檢查是很重要的。
E (EVOLVING) - 正在演變
大部分無害的痣,長期保持原狀,但黑色素瘤通常變得更大,形狀甚至顏色都變了。
Macmillan說,形狀改變包括皮膚突起或成拱頂狀。如果痣維持平的,但變得更寛廣。
不只是尺寸和形狀需要注意,黑色素瘤也可能腫大且疼痛。國家衛生部也警告可能變癢或刺痛、流血,有硬皮的表面。
英國癌症研究指出有些黑色素瘤由已經存在的痣出來,且生長在之前正常的皮膚上。
最需要注意的是如果「正常的痣」變得癢、腫大或開始變得刺激。
早些發現黑色素瘤,比較容易治療。如果有這些皮膚的改變,盡快諮詢醫師。
編譯來源: Daily Mail (2024.01.22)
+ read more

2023.12.06
超重增加罹癌風險
已知過重或肥胖會增加至少13類型的癌症風險。但是專家一直不清楚主要原因是體重本身,還是肥胖相關的疾病,包括心血管疾病和第二型糖尿病。
現在一個將近60萬人的研究發現,身體質量指數(BMI)每增加5點,即使沒有心血管疾病或第二型糖尿病,肥胖相關癌症風險提高11%(包括大腸、乳房和胰臟癌);而有心血管疾病的人,則多了17%。
這使得「胖得健康」的理論─承載過多體重,但如果沒有心臟問題或糖尿病,對罹患疾病的風險沒有多少影響─遭到疑慮。
在這個研究中發現,來自英國的344,000人中,過重或肥胖的人和正常體重的人相比較,即使沒有心血管疾病,其發生肥胖相關癌症的風險增加23%。
承載太多體重易引發身體發炎,或有過多的胰島素、助長腫瘤。
研究人員請大家放心,過重或肥胖,即使患有心血管疾病,在每年每10萬人中只會增加50個癌症的案例。
雖然肥胖相關的癌症只佔所有癌症的不到一半,但大腸癌和乳癌是常見的。
台灣女人連線理事長黃淑英表示,大腸癌和乳癌是女性常見的癌症,因此女性更應該注意過重的問題。
癌症研究的國際組織,這個研究的資深作者Heinz
Freisling說:「我們時常談到過重但代謝健康,這意指他們沒有第二型糖尿病或心血管疾病。但這個研究顯示這些人仍然有較高的癌症風險,所以也需要維持健康的體重。如果他們有心血管疾病,風險就更高。」
研究的進行及結果
這個研究檢視了英國和歐洲
577,343位中年人,測量他們追蹤之前的BMI,之後平均追蹤近11年,看是否罹患癌症。結果認為每個過重的人必須考慮他們的癌症風險,特別是有心血管疾病的人。
這個研究聚焦在13個肥胖相關的癌症,其中包括停經後女性罹患的乳癌、卵巢癌和子宮癌,當人們超重時,體內脂肪產生的荷爾蒙會加劇這些癌症。包括腸癌、胰臟癌、腎臟癌和食道癌。
罹患這些肥胖相關癌症的風險,在BMI每增加5點,就多了11%,而有心血管疾病的人,則多了17%。
這個研究中,心血管疾病的定義是,曾有心臟病發作、因血流減少而中風、心衰竭、冠狀動脈疾病,或心率不整。如果這些人過重或肥胖,BMI高於25,和沒有心血管疾病正常體重的人相比較,罹患肥胖相關癌症的風險高達3.4倍。
這個結果只研究分析英國生物銀行(UK
Biobank)的一組人。
第二組的人從EPIC癌症研究而來,幾個歐洲國家包括英國在內,並無相同的發現。
因而過重或肥胖,加上心血管疾病,和正常體重無心血管疾病的人相比,被診斷出相關類型的癌症風險,增加至68%。
全球癌症研究基金會的研究和政策副總裁 Helen
Croker說:「我們已經知道肥胖是癌症的一個重要風險因素,但這些驚人的發現顯示風險的差別,隨著人們是否有心血管疾病而定。無論如何,維持一個健康的體重,對特定的組群可提供更多的好處。」
研究發表在《BMC醫學》的期刊。
編譯來源:Daily Mail (2023.11.22)
+ read more

2023.11.21
老年女性愛注意!預防乳癌跟妳有關
衛生福利部近日公布了台灣2021年癌症登記資料,約有12,000名女性確診乳癌,再度蟬聯女性癌症發生率第一位。2022年約有2,834名女性死於乳癌,死亡率每10萬人口24.1,是女性癌症死亡第三大原因。
這些數字透露著什麼訊息呢?台灣每年超過一萬名女性罹患乳癌,超過2,500位女性死於乳癌,相當於每天約有31名女性確診乳癌、6位女性因乳癌離世。
比20年前老10歲!乳癌老齡化
近年因多位知名人物罹患乳癌的消息,乳癌患者越來越年輕的印象深植人心。但若綜觀數據,可能不是如此,老年女性不可輕忽乳房健康。
根據國民健康署的數據,乳癌發生年齡的中位數2000年為48歲、2021年為57歲;死亡年齡中位數2000年53歲、2021年63歲。發生年齡延後近10歲,這與乳癌年輕化的印象有落差。
老年女性究竟要不要乳癌篩檢?
國健署目前提供45至69歲及40至44歲高風險女性每2年1次的乳房X光篩檢,對於70歲以上女性沒有乳房篩檢建議。
老年女性要不要乳癌篩檢有許多層面需要考量,雖然可能發現疾病,但也有過度診斷的風險。在乳癌老齡化的台灣,是否建議70歲以上的女性進行乳房篩檢,國健署宜有更細緻的規劃,以提供老年女性更周全的乳癌防治資訊。
他山之石
對於老年女性是否需要進行篩檢,國際組織與醫學會的態度莫衷一是。如表示:
表:國際組織/醫學會對老年女性乳房篩檢態度
組織
對老年女性乳房篩檢態度
美國預防醫學工作小組
缺乏足夠的證據評估75歲(含)以上女性接受篩檢的益處和危害
美國乳房外科醫學會
當預期壽命小於10年時停止篩檢
美國癌症醫學會
建議55歲以上女性,平均餘命超過10年者進行篩檢
美國醫師學會
停止對74歲以上平均餘命10年(含)以下的女性進行篩檢
英國國家健康與照顧卓越研究院
沒有明確態度
+ read more

2023.11.13
初為人母的年齡與乳癌風險有關?
最近一項研究指出,相較於35歲前懷孕生育的女性,35歲後初為人母的女性罹患乳癌的可能性高出30%,但目前還不清楚這個風險從何而來。
細胞會隨著年齡的增長而增加,年紀較大的女性可能有較多的突變細胞。懷孕時,為了哺乳乳房變大,乳腺細胞的數量大大增加,其中可能包括突變細胞。研究發現,年齡較大首次懷孕的女性乳房中存在較大的突變細胞群,這些細胞通常是無害的,但有可能會形成腫瘤。
研究作者Biancastella
Cerese博士表示,人類的乳房和其他器官一樣,會隨著年齡的增長而累積突變。而懷孕還會產生額外的影響,這意味著與其他女性相比,年齡較大首次懷孕女性的乳腺細胞發生有害變化的機會可能更高。
研究怎麼做?
來自英國倫敦帝國學院的研究人員檢查了29名不同年齡生育的女性和未生育女性的健康乳腺細胞,觀察基因突變和細胞如何分裂。這些女性根據首次懷孕年齡分為三類:25歲以下、35歲至55歲間,沒有孩子的女性(年齡在25歲至53歲之間)。
研究發現,健康的乳房會隨著年齡的增長而累積突變,上皮組織(乳癌通常產生的細胞類型)每年約有15次突變。這些突變中的大多數不會造成負面影響,並且不存在於已知與癌症有關的基因中
35歲以上首次懷孕的女性體內存在較大、較多的「複製斑塊clonal
patches」。「複製斑塊」是一組細胞,隨著細胞分裂和數量增加,其基因突變被複製。
未來可能可以透過檢測這些突變細胞釋放到血液中的化學物質,推估高齡母親在懷孕期間罹患乳癌的風險。
Cereser博士指出,還有許多關鍵問題需要釐清,包括母乳哺育、初潮年齡和更年期對乳癌風險的影響,需要更多研究瞭解相關風險的影響。
更多關於乳癌
罕見卻危險的炎性乳癌
粉紅絲帶30歲!粉紅10月繫住女人健康
新發現!更多與乳癌有關的基因
編譯來源:Nature Communications(2023.09.06)、Imperial College
London(2023.09.06)、Daily Mail(2023.09.07)
+ read more