
2023.04.14
研究:多數患有攝護腺癌的男性可避免或延遲治療
根據英國一項長期研究的最新結果,大多數被診斷患有攝護腺癌的男性可以延遲或避免痛苦的治療,而不會損害他們的生存機會。
研究中的男性與他們的醫生合作,密切關注他們低或中等風險的攝護腺腫瘤─一種稱為監測或主動檢測的策略─降低了他們因為積極治療疾病而發生併發症的風險,例如:失禁和勃起功能障礙。但他們死於癌症的可能性並不比接受切除攝護腺或放射治療的男性高。
該研究的主要作者University of
Oxford的泌尿外科教授Freddie
Hamdy博士說:「好消息是,如果你被診斷出患有攝護腺癌,不要驚慌,花點時間來決定如何處理」。
他補充說,該研究結果不適用於患有高風險和高惡性攝護腺癌的男性。這些侵襲性癌症約佔所有攝護腺癌的15%,仍然需要及時治療。
治療對生存沒有影響
該試驗追踪了1999年至2009年間在英國被診斷患有攝護腺癌的1,600多名男性。當時他們的癌症都沒有轉移到身體的其他部位。
為了衡量和比較每種治療的有效性,當他們加入時,這些人被隨機分配到三組之一:積極監測或使用定期做PSA測試、放射療法或手術切除攝護腺。
經過15年的追踪,無論分配何種治療,因攝護腺癌死亡率都很低。到2020年,少於3%的人死於攝護腺癌(45名男性)。三組之間的攝護腺癌死亡率沒有顯著差異:主動監測組3.1%、放射治療組2.9%、攝護腺切除術組2.2%。
一種通常風險較低的常見癌症
在台灣,根據2019年衛生福利部癌症登記報告,攝護腺癌是男性10大癌症發生率為第5位;死亡率的排名於男性為第7位。
大多數攝護腺癌生長非常緩慢。局限於攝護腺的腫瘤通常至少需要10年才能引起明顯的症狀。
這項已經進行了二十多年的研究證實了在此期間許多醫生和研究人員已經意識到的事情:大多數攝護腺癌是通過PSA的血液測試發現,而對男性一生都不會造成傷害,且多不需要治療。
當更少的治療是更好的護理…
據估計,多達84%通過常規篩檢發現的攝護腺癌男性並沒有從癌症檢測中獲益,因為他們在死於此癌症之前已經因為其他的原因死亡。
其他研究估計,每5名被診斷患有攝護腺癌的男性中就有1到2人接受了過度治療。攝護腺癌過度治療的危害已得到充分證明,併發症包括:失禁、勃起功能障礙、性能力喪失及焦慮和抑鬱。
此研究帶來的重要訊息
Johns Hopkins University泌尿學和腫瘤學教授Bruce
Trock博士說:「當對男性進行仔細評估他們的風險時,你可以延遲或避免治療,而不會錯過治愈大部分患者的機會。」
然而,對於其他人來說,這項研究增加了越來越多的證據,顯示追蹤監測攝護腺癌通常是正確的做法。
研究者University of Bristol的Dr.Jenny
Donovan說:「我們希望臨床醫生會做的是使用我們在這些論文中產生的這些數據並與男性分享,以便新診斷出患有局部性攝護腺癌的男性能夠真正評估這些得失利弊」。
該研究的結果於March 11,
2023在義大利米蘭舉行的歐洲泌尿外科協會年會上公佈。兩項關於這些數據的研究也發表在《新英格蘭醫學雜誌》和配套雜誌《新英格蘭醫學雜誌證據》上。
編譯來源:NEJM(2023.03.11)、CNN(2023.03.13)、Medpage
Today(2023.03.11)
+ read more
2023.03.21
卵巢癌的5個異常警訊
脹氣是卵巢癌的一個普通症狀。沒有食慾、頻尿和背痛也是要注意的症狀。
在台灣婦癌死因第2是卵巢癌,死亡人數更是逐年攀升。109年共有724人死於卵巢癌。10年間死亡人數成長1.6倍之多。
目前並沒有效的卵巢癌篩檢工具,因此,大多數的卵巢癌發現得晚,也造就了高死亡率。如果知道卵巢癌的症狀,我們可以盡可能在疾病的最初期診斷出來,比較容易治療。根據國健署104-108年統計資料,國內新診斷癌症病人的平均5年存活率為52%,早期卵巢癌平均5年存活率僅有45%,晚期卵巢癌更不到20%。
下列有5個生理現象,可能是卵巢癌的症狀,可以視為疾病的警訊,應持續地觀察或就醫。
腹部脹氣
通常脹氣發生是因為便秘或者是喝了一堆氣泡飲料引起的。但是專家說,持續脹氣也是卵巢癌的一個症狀,不應忽視。然而很少婦女知道。
脹氣也可能是腹水的結果,即腹腔中存在著液體。當癌細胞擴散至腹膜,刺激它使得液體累積。癌症也會阻塞部分淋巴系統,液體無法如往常從腹部排出,形成腹水。
有些婦女有如足球大小的腹部隆起,可能被誤認為是懷孕了。
很快就飽了
沒有食慾或吃東西後覺得飽脹,可能是卵巢癌的另一個症狀。正如脹氣,早飽感可能因腫瘤或腹水。因為液體壓擠了胃部內的其他器官。倫敦一個診所Gynae中心指出「如果影響了胃腸道,它會使你覺作嘔、不舒服,或覺得已經飽了。」
背痛
背痛是卵巢癌一個普通的症狀,通常被忽略為其他因素。
專家說,腫瘤會引起腹部、臀部和骨盆持續性的疼痛。或許和卵巢癌不相關,但是腫瘤擴散到腹部或骨盆時,也會刺激背部下方。
如果疼痛持續,新出現的症狀,可能是許多不同狀況所引起,最好諮詢家庭醫師。如果是癌症,及早診斷意謂越可以治療。
頻尿
頻尿可能是感染的一個症狀,但也可能是卵巢癌的一個症狀,知道的人並不普遍。
腫瘤或腹水也可能引發頻尿。腫瘤在卵巢逐漸成長時,會壓縮膀胱,造成頻尿。
內部的壓力也可能阻塞了尿管,使得尿液無法流出,引起腎臟腫脹。
緊急性小便或頻尿,應該諮詢醫師。
陰道不尋常流血
經期之間大量和不規則的流血或更年期後的流血,可能是卵巢癌的一個症狀。
雖然大部分婦女的不尋常的流血是荷爾蒙失調的一個症狀,但仍然需要進一步檢查。
根據美國癌症學會表示,卵巢中的腫瘤會干擾經期和荷爾蒙。許多腫瘤製造女性荷爾蒙、雌激素,會引起陰道流血,即使已經過了更年期。
編譯來源:Daily Mail (2023.03.10)
+ read more
2023.03.20
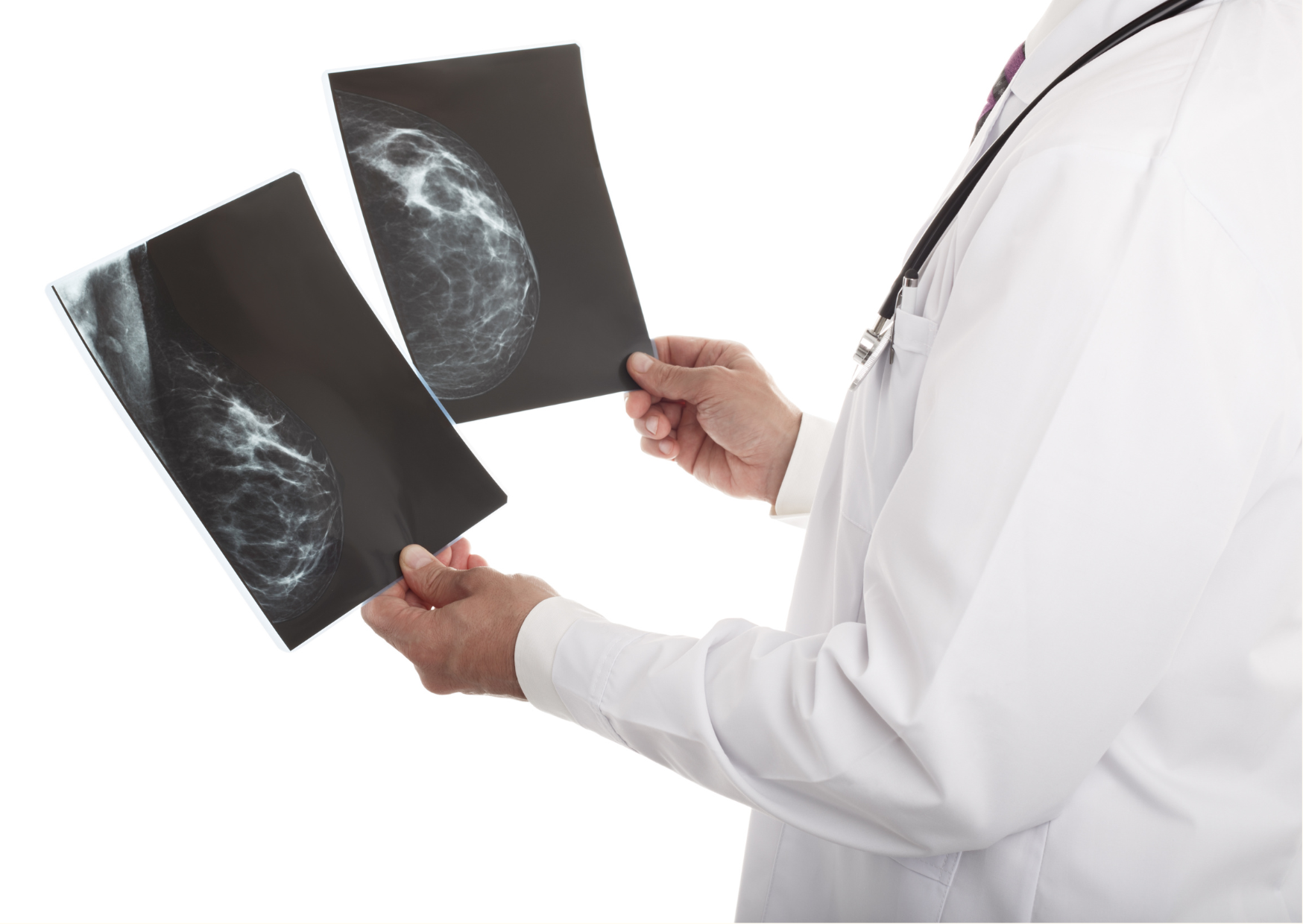
美FDA新規定:乳房X光報告需有乳房密度資訊
美國食品及藥物管理局(FDA)於3月9日公布新規定,要求乳房X光檢查報告必須包含乳房密度資訊。
乳房密度是什麼?有什麼影響?
乳房的密度是根據脂肪與乳腺組織的比例决定。密度較高的乳房─緻密型乳房有高比例的乳腺組織,少量的脂肪組織。隨著年齡漸增,乳腺退化,脂肪組織會慢慢取代乳腺,乳腺密度降低。
根據美國FDA的統計,在接受乳房X光檢查的女性中,大約一半是緻密型乳房。緻密乳房有較密集的乳腺,乳癌風險較高。
然而,緻密乳腺在X光成像上會呈現白色,而癌細胞也是白色。乳腺密度越高越不容易與乳癌辨別,判讀較為困難,這時可能需要其他檢測來協助判斷,包括超音波、斷層攝影等。
告知女性 乳房密度影響癌症篩檢判讀
美國FDA修改了1992年的乳房X光攝影品質標準法案,要求檢查單位需向患者提供乳房密度的資訊和其他評估類別,以解釋乳房密度如何影響X光檢查的準確性。這些新法規將加強乳房X光檢查的流程,以及患者與醫護人員的溝通。
這項規定將在18個月內上路,FDA表示,這項新規定有助於確保乳房X光檢查報告具有更清楚的語言,主要目的在幫助患者和醫療保健提供者討論檢查結果,確保盡可能完整地傳達相關決策的重要訊息,以助患者做出醫療,例如:是否做進一步檢查或再次進行X光檢查等後續步驟。
台灣補助篩檢 危險因子未提緻密型乳房
乳癌是台灣女性發生率第1位之癌症。目前衛福部提供供45-69歲及40-44歲具乳癌家族史女性每2年1次乳房X光攝影檢查。
但在乳癌防治的衛教中,未提及緻密型乳房的罹癌風險,亦未對緻密乳腺X光成像判讀困難多做說明。於乳癌防治規劃上,政府應有更細緻的規劃。
編譯來源:U.S. Food and Drug
Administration(2023.03.09)、CNN(2023.03.09)
+ read more

2023.03.13
新的攝護腺癌血液檢測可結束偽陽性對男性的折磨
對攝護腺癌進行血液檢測可以使成千上萬的男性免於進行不必要的切片檢查。
專家表示,攝護腺癌是男性中最常見的癌症之一。這一突破為檢測這種疾病提供了「巨大希望」。
目前,攝護腺癌的檢測是名為「PSA測試」的血液測試。此測試是尋找來自攝護腺的一種蛋白
-特異性抗原 (prostate-specific
antigen)。PSA是攝護腺中的一個抗原,沒錯,但並沒有攝護腺癌的特異性。在其他組織和體液中也可以檢測到它。所以,檢測的偽陽性高。
新的血液檢測
新檢測的原理是從血液中找到來自攝護腺癌的腫瘤細胞。
一個跨國研究團隊的研究人員在 210
名有疑似癌症跡象的男性身上進行了試驗,比如攝護腺肥大或泌尿系統症狀。
這些人中有三分之一後來被發現患有攝護腺癌,而三分之二的人患有良性攝護腺疾病。
此項新的檢測在疑似攝護腺癌的男性中發現的陽性病例準確度達91%。
對於沒有攝護腺癌的男性,它的偽陽性結果是「零」。因此,可以讓數千人免於因為錯誤的
PSA 結果而進行的痛苦、不必要的切片檢查或 MRI
掃描。
英國攝護腺癌的專家Simon Grieveson
說:「近年來,血液中癌細胞的檢測顯示出巨大的潛力,英國攝護腺癌和
Movember
正在聯合資助一項研究,研究這是否也有助於確定患有攝護腺癌的男性的最佳治療方法。癌症仍局限於攝護腺。」
「這些結果顯示出巨大的希望,並表明有可能首先使用該測試來檢測癌症。」
上個月,一項結合 PSA
檢查和尋找血液中免疫細胞變化的血液測試發現,在對
147 名男性進行測試時,陽性結果的準確率為 93%。
科學家們對下一代更準確的血液測試感到興奮,它或許可以用來篩檢健康男性的癌症早期跡象。
該研究發表在《癌症醫學》上。
編譯來源:Daily Mail (2023.02.27)
+ read more
2023.02.04
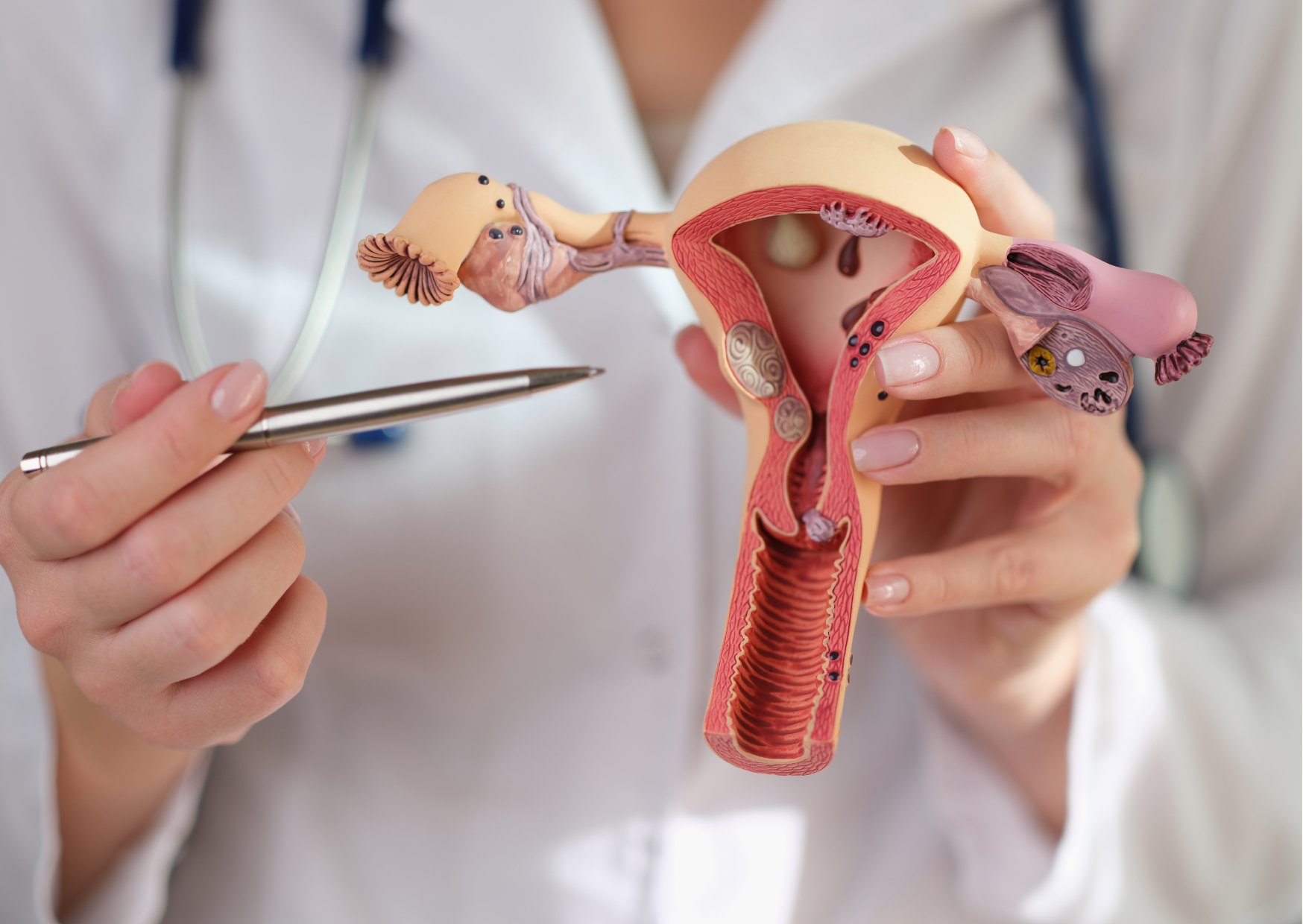
低風險女性也應切除輸卵管以避免卵巢癌
美國卵巢癌研究聯盟(OCRA)在日前發布的新指南中建議:即使是卵巢癌低風險的女性,如果她們已經生完孩子,並且已經計劃進行其他的婦科手術
(如:子宮切除術、輸卵管結紮術、囊腫、子宮內膜異位症),則應同時切除輸卵管。這樣可以預防許多卵巢癌發生的可能。
為什麼要這樣新建議?沒有可靠的卵巢癌篩檢或測試!
對多數的癌症而言,篩檢以提早發現,提早治療,減少死亡。但對於卵巢癌而言,並非如此。研究指出,大多數卵巢癌始於輸卵管,而目前沒有有效的卵巢癌檢測或篩檢。
英國一項大型臨床試驗(UKCTOCS)調查了目前可用的卵巢癌篩檢方法其有效性。研究發現用CA-125血液和超聲波篩檢一般風險女性並不能降低卵巢癌死亡率;此外,該試驗還顯示,在許多女性中,既使在I期或II期檢查出其癌症,並不會降低其死亡率。更重要的是,據評估,這些女性在癥狀出現前平均18個月被診斷出來,但是她們似乎是罹患一種天生更具侵略性的癌症,因此,在早期階段發現它不足以防止他們死於這種疾病,也不會延長他們的生命。
因此,研議防止它的發生應該是現在最重要的課題。
婦科癌症的Dianne Miller
醫師支持新指南的建議,她說,已經要接受盆腔手術患者,藉此機會也切除輸卵管,叫做「機會性輸卵管切除術」。這已是加拿大British
Columbia省的標準做法。
對於卵巢癌中等風險的人來說,只切除輸卵管,即是一種「雙贏」的局面,因為保留卵巢有助於大腦和心臟健康,即使在停經後也是如此。
目前,對於卵巢癌高危險群,醫生已經鼓勵在生完孩子後切除卵巢和輸卵管。
該聯盟主席Audra
Moran 說,帶有乳腺癌和卵巢癌基因突變的患者,為了不想提前停經,最初可能只想切除輸卵管。但她建議,應將卵巢切除也視為是黃金標準。
卵巢癌研究聯盟現在為符合條件的女性提供免費的家庭檢測試劑組,這樣她們就可以查知自己是否攜帶
BRCA1 和 BRCA2 基因突變。
婦科腫瘤學會表示,基因檢測應該讓女人更容易取得。該學會支持為非高危女性在進行其它婦科手術時切除輸卵管的想法。
美國癌症協會首席科學官Bill Dahut
博士告訴《_泰晤士報》_,「他們的建議背後有很多很好的數據顯示,對於接受過該手術的人來說,卵巢癌的發病率是較少的。」
Miller說:「作為腫瘤學家,我們的目標是治癒癌症。但如果說有什麼比治癒癌症絕對好的方法,那就是一開始就不要得癌症!」
編譯來源:Ovarian Cancer Research Alliance | OCRA
(2023.01.30)、HealthDay (2023.02.01)
+ read more
2023.02.01
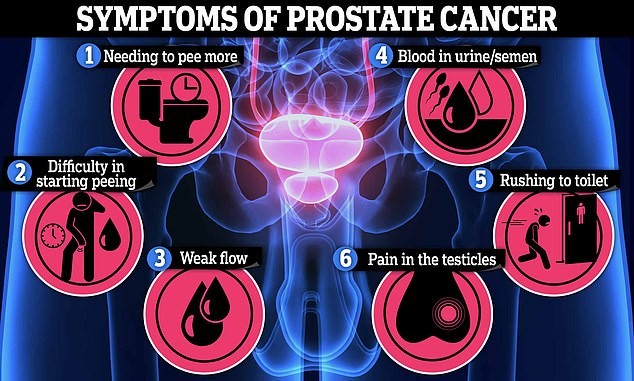
從夜間頻尿到尿流無力:攝護腺癌的六大徵兆
護腺癌是好發於老年男性的惡性腫瘤。根據2019衛生福利部癌症登記報告,台灣攝護腺癌是男性10大癌症發生率排名的第5位;男性死亡率排名的第7位。
攝護腺大約有核桃那麼大,位於陰莖和膀胱之間,圍繞著尿道。它的主要功能是產生精液
—滋養和運輸精子。
因攝護腺癌初期沒有明顯症狀,若有症狀也與攝護腺肥大相似,容易被忽略,導致確診攝護腺癌時,已為晚期且合併骨轉移的機率偏高。因此,早期發現,可以早期治療,10年存活率可達95%。
可能的症狀
患有早期前列腺癌的男性通常不會出現任何症狀
—除非癌症生長在尿道旁邊。尿道壓力會影響您的排尿方式。 雖然男性排尿方式的變化更有可能是因為攝護腺肥大,對尿道施加壓力而引起的,而不是癌症,但英國攝護腺癌協會表示,無論如何有下列症狀要注意癌症的可能,都要去看醫生。
一、更頻繁地或在夜間小便。
二、需要衝上廁所。
三、開始小便可能很困難。
四、要用力排空膀胱、排空膀胱需要很長時間、或者尿流不暢。
五、睪丸會疼痛。
六、精液或尿液中的血液也可能是腫瘤變大的跡象,因為它可能會壓迫血管,導
致血管阻塞、發炎或破裂。然而,這種症狀很少見,精液或尿液中的血液通
常並不意味著癌症。
另外,英國攝護腺癌協會還指出,如果癌症突破攝護腺或擴散到身體的其他部位,可能會導致不同的症狀。這些可能包括背痛、臀部疼痛或骨盆疼痛
—這可能是癌症擴散到骨骼時引起的。 可能還會有勃起持久的問題、不明原因的體重減輕或疲勞。
要不要做攝護腺癌篩查?
去年10月,密歇根大學的研究人員表示,廣泛篩檢有助於更早地發現攝護腺癌,從而為男性提供更好的生存機會。
他們的研究使用攝護腺特異性抗原 (PSA)
血液檢測對男性進行篩檢,結果發現晚期診斷病例減少了
11%。
然而,醫生們普遍認為該測試不夠準確,無法用於篩檢。
英國健康照護署NHS 說:「PSA
測試不可靠,在沒有癌症存在的情況下可能會誤測攝護腺癌。」
由於缺乏對攝護腺癌的準確檢測,醫生很難區分侵襲性和不太嚴重的腫瘤。 這使得很難決定治療。
有不同的方法來關注攝護腺癌的進展,這些方法稱為「觀察等待」和「主動監測」。前者通常被推薦給老年男性,並涉及延遲治療以查看癌症是否進展。
雖然主動監測是定期進行 MRI 掃描、PSA
測試,有時還進行活組織檢查,以監測癌症的進展並避免對無害癌症進行不必要的治療。
攝護腺癌通常需要睾丸激素才能生長,因此一些男性接受激素治療以降低激素水平,以減緩癌症的生長。
正在接受激素治療的伯勒爾先生說:“它剝奪了我的睾丸激素,所以我的鬍鬚沒有正常生長,我很累,而且我開始潮熱了。”
有些人會切除攝護腺,有些人會接受放射治療。
編譯來源:dailymail (2023.01.30)
+ read more