性與情慾
性/情慾
安全性行為
避孕
性傳染病
其他性與情慾
生育健康
月經
懷孕/生產
嬰兒哺育
不孕/人工生殖
流產/人工流產
更年期
其他生育健康
慢性疾病
肥胖
心血管疾病
骨質疏鬆
糖尿病
紅斑性狼瘡
失智症
其他慢性疾病
癌症
乳癌
子宮頸癌/HPV疫苗
卵巢癌
肺癌
其他癌症
心理健康
憂鬱症
情感關係
性別氣質/認同
其他心理健康
瘦身美容
身體意象
醫學美容
瘦身
美容
其他瘦身美容
生活飲食
運動
飲食
其他生活飲食
LGBT+
更多重要健康議題
用藥安全
醫病關係/倫理
健康政策
妨害性自主
武漢肺炎
其他更多重要健康議題

2025.10.29
試管嬰兒男嬰偏多?選擇機制潛藏性別偏誤!
多數人以為生男生女的機率各是50%,然而,近期一項來自英國的研究指出,接受試管嬰兒(IVF)治療的家庭,高達56%的機會迎接一名男寶寶。研究團隊指出,這可能與目前臨床上評估胚胎「品質」的標準存在性別偏差有關。
男胚胎發育略快 易被判定為「高品質」
英國倫敦大學學院(UCL)生殖醫學專家Helen
O'Neill博士表示,男胚胎在受精後的最初幾日,其發育速度通常略高於女胚胎。由於現行胚胎評分主要依據早期發育表現來判定「品質」,因此男胚胎更可能被醫師或人工智慧系統選中進行植入。
這項評估標準的潛在偏差,也可解釋為何全球部分地區的人工生殖出生性別比例呈現男嬰偏多的現象。
因染色體調節 女胚胎發育略慢
女胚胎擁有兩條X染色體,在發育初期須啟動「X染色體去活化」機制,以達到基因表現的平衡。此一程序需耗費額外能量與時間,可能導致女胚胎發育速度略慢,在臨床評分中相對處於劣勢。
相對地,男胚胎僅有一條X與一條Y染色體,不需進行此調節,因而較早達到特定發育指標。
醫師與AI評選系統皆顯現性別偏誤
為進一步驗證評選機制是否存在性別偏誤,O'Neill博士團隊分析了1,300顆已知性別且經基因檢測確認的胚胎,並觀察臨床醫師與兩套人工智慧系統的選擇結果。研究發現,臨床醫師將69%的男胚胎評為高品質,而女胚胎則為57%。其中一套AI系統亦顯示類似傾向,另一套則無明顯偏差。
此結果顯示,無論是人為判讀或AI輔助,若選擇標準未經性別中立化設計,皆有可能在不知不覺中加劇性別選擇的不平等現象。
人工生殖不得進行性別選擇 但仍須留意「間接偏差」
新生兒性別比例失衡常因是胚胎性別選擇。但本研究顯示,即便未進行刻意的性別挑選,若胚胎評選過程內含偏誤,仍可能在實務上造成性別比例失衡,對性別平等造成長遠影響。
AI進入生殖醫療 性別意識不可缺席
隨著AI技術快速導入人工生殖領域,部分生殖中心已開始使用AI系統進行胚胎品質評分,搭配時序影像技術,提升判讀效率與精準度。然而,若AI所學習的資料本身已有性別偏差,未來可能進一步放大此傾向。
因此,無論是醫師臨床判斷抑或AI演算法的開發與應用,均應納入性別平等原則與倫理反思,避免科技應用淪為強化性別刻板印象與歧視的工具。
根據台灣衛福部統計,台灣每年進行數萬件人工生殖療程,未來若大量導入AI評選技術,主管機關應儘早建立技術審查與性別平等指引,並強化醫療人員對性別偏差的認識與警覺,以確保科技進步不以犧牲性別正義為代價。
編譯來源:Daily Mail(2025.10.20)
+ read more
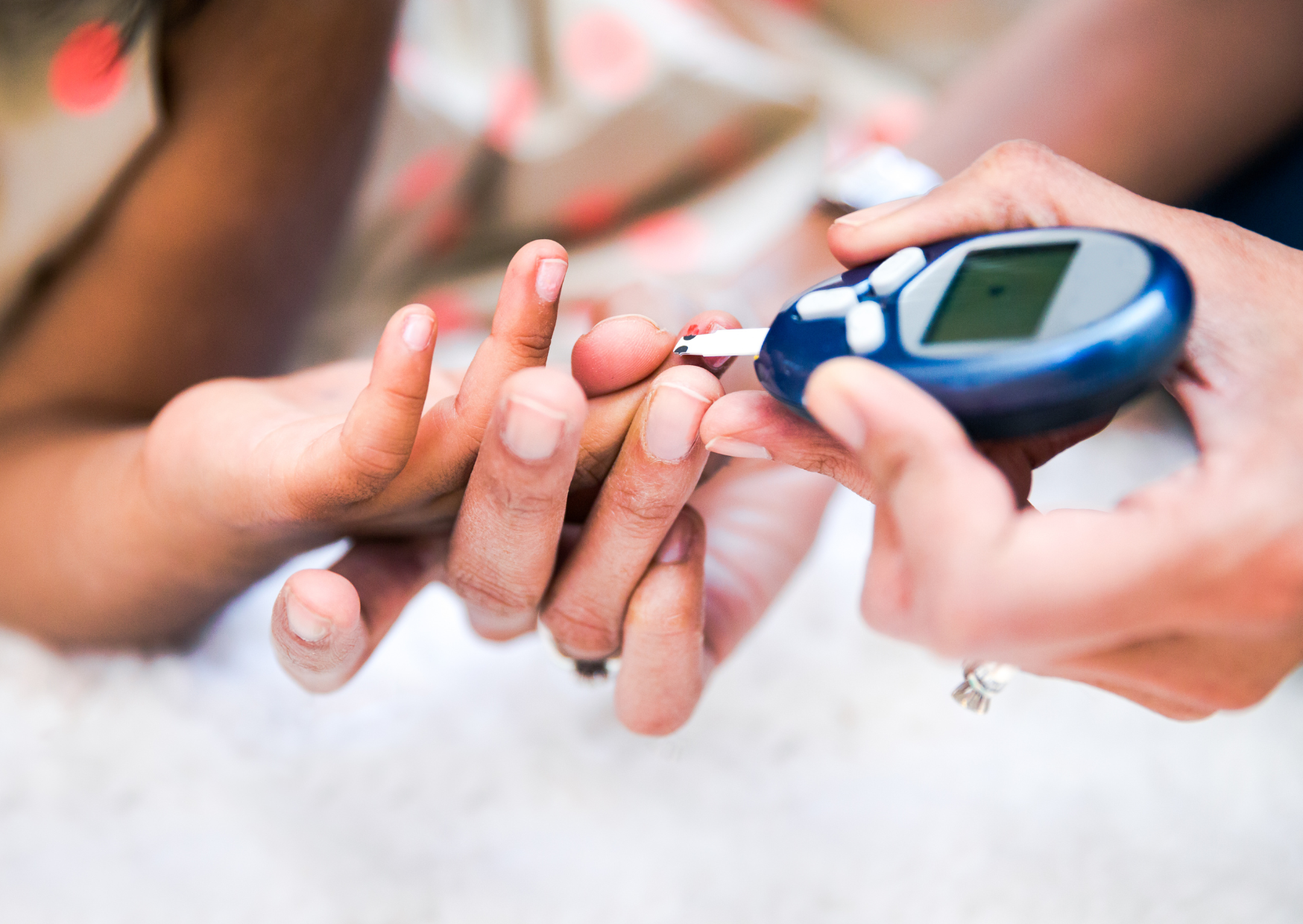
2025.10.27
罕見糖尿病終獲正名:第5型糖尿病
1950年代初,英國醫師Philip
Hugh-Jones在牙買加診所中遇到13位特殊糖尿病患者。當時糖尿病的分類就是第1型與第2型,他本人也在1955年如此分類這些病患。但其實這群患者既不像第1型,也不像第2型。
西印度大學內分泌學家Michael
Boyne說道,「他們年紀相對年輕,身材瘦弱,看起來有點營養不良。」照理說應屬體重偏輕的第1型,但他們沒有出現酮酸中毒─這是第1型患者常見的危險症狀。另一方面,他們也不像體型偏重的第2型患者。
所以Hugh-Jones表示,「這些人不一樣。他們不屬於第1型或第2型。」於是他稱它為「第J型」:J代表牙買加(Jamaica)。
雖然這個名稱未被採用,但類似病例仍持續出現在營養不良的地區。70年後,國際研究團隊正試圖將它正式命名為「第5型糖尿病」。
美國愛因斯坦醫學院研究員Meredith
Hawkins指出,這種疾病可能影響多達2500萬人,「現在正是時候給它一個名稱。」今年4月,國際糖尿病聯盟(IDF)已採用「第5型」名稱,並在《柳葉刀・全球健康》(The
Lancet Global
Health)發表的一篇觀點文章中,呼籲世界衛生組織(WHO)等機構跟進。
印度內分泌學家Nihal
Thomas表示:「從科學角度給它一個名稱很重要,病人也能因此受益。」他指出,一些病人正接受錯誤且可能致命的治療。
沒有名字的危險
Hugh-Jones在1955年發表論文後,世界各地研究者陸續觀察到相似病例,尤其在東南亞、印度與非洲,並發現其與早期營養不良密切相關。
Hawkins在2000年代初於烏干達行醫時,也見到許多極度瘦弱、血糖極高的病人。這些患者有典型糖尿病症狀:頻尿、極渴、飢餓與神經受損,看似第1型,因此多被施以大量胰島素治療。
然而,她很快發現這樣的治療可能致命。「若他們家裡沒食物,胰島素會讓血糖降得太低,等於宣判死刑,」她說。過量胰島素會導致嚴重低血糖,尤其在飢餓狀態下。
Hawkins表示,「看到這些年輕人因治療不當喪命,讓我們決心研究這種疾病。」
第5型糖尿病有何不同
研究顯示,這種糖尿病患者的生理狀況與第1型或第2型不同,其根源在於長期營養不良。
Hawkins指出,「這些人從胎兒時期到成年都處於營養不足狀態,他們從未能『追上』正常生長,終生維持瘦弱體態,這使他們與其他糖尿病類型不同。」
其中一個關鍵差異在於胰臟—胰島素的製造地。研究發現,早期營養不良會損害胰臟製造胰島素的能力。
這讓第5型糖尿病患者處於一個奇特的狀況。他們的胰臟雖不至於完全失能,但功能很差。這些患者能製造少量胰島素,細胞也能反應,但分泌量不足以維持正常血糖。
Hawkins說道,「我們非常確信,如果這是一種獨立的疾病,就需要獨立的治療方式。」她希望新的命名能推動更多研究,找出合適的治療方式。
不過,部分專家仍持懷疑態度。印度新德里內分泌學家Anoop
Misra)認為,目前證據不足以證實這是一種獨立疾病,「過早分類可能會將未充分理解的第2型病例錯誤固定為新類型。」
然而,國際糖尿病聯盟(IDF)並不同意這個觀點,並已成立了一個工作小組,旨在制定更完善的第5型糖尿病診斷標準與治療指引。(他們選擇「第5型」這個名稱,是因為已有其他研究嘗試將其他形式的糖尿病命名為第3型或第4型。)
倡議者希望包括世界衛生組織在內的更多衛生機構能加入這項認可,特別是在某些地區病例可能上升之際。
Boyne指出,如今加薩、蘇丹、剛果民主共和國、奈及利亞和葉門的糧食危機,可能會導致這一代人罹患第5型糖尿病的風險增加。
他說道,「這真的令人心碎,因為這是可以預防的,只要有足夠的食物。」
編譯來源:npr News(2025.09.29)、The Lancet Global
Health(2025.10)
+ read more

2025.10.21
英國禁止不健康飲食的促銷
肥胖的問題是全球的公共衛生危機。近幾十年來,英國肥胖率急速上升。目前,超過四分之一的成年人以及五分之一的小學畢業生被歸類為肥胖。
前首相 Boris
Johnson曾於2021年宣布,英國將全境禁止晚上九點前播放高糖、高鹽、高脂食品廣告,以應對肥胖問題。但這項禁令後來被延至2025年,保守黨政府表示,因生活成本危機,希望給食品與飲料業者更多時間調整因應。
自今年十月開始,英國禁止多買與促銷不健康食物和飲料,如「買一送一」。
此項限制將適用於超市、大型街邊商店,以及線上零售平台。這項措施已討論多年,但因生活成本危機而多次延後。
規定同時也禁止餐廳與咖啡館提供特定飲料的免費續杯優惠。接下來,政府將從明年一月起禁止不健康食品與飲料在晚上九點前於電視上播放廣告,並在明年一月全面禁止線上促銷。
英國衛生與社會照護部發言人表示,這項限制是「給孩子健康、快樂人生開端的重要一步」。
他說:「肥胖奪走孩子最好的生命起點,讓他們終身與健康問題為伍,也讓英國國民保健署(NHS)損失數十億英鎊。」
政府也建立了一套食品健康分類制度,界定哪些食品與飲品屬於「不健康」—主要針對那些被認為對兒童肥胖影響最大的產品。在飲料部分,包含含糖的碳酸飲料,例如檸檬汽水、可樂等;在食品部分,範圍涵蓋洋芋片、糖果、巧克力、冰淇淋、酥皮點心、蛋糕,甚至部分炸魚柳與披薩。
改變會有多大?
公共衛生主管協會(Association of Public Health
Directors)主席Greg
Fell表示,這項措施雖非「靈丹妙藥」,但「早該實施」,原定2022年上路卻延宕至今,實屬可惜。
他指出:「多件促銷並沒有讓人省錢,反而讓人花得更多。這些促銷的設計目的,是刺激衝動購買,並讓『買越多越好』成為常態。」
Greg
Fell表示,希望零售商能轉向推廣健康產品,讓消費者有更多管道取得、也更負擔得起做出健康選擇。他補充說,肥胖率多年來以前所未見的速度上升,現在已是健康不平等的主要推手—在較貧困地區,人們肥胖的機率幾乎是富裕地區的兩倍。
「這些都是早該執行的第一步,政府離兌現『終止垃圾食品對兒童廣告』的政見承諾還很遠。」
他特別指出,還需要加強廠商對於體育與休閒活動贊助的限制,並投入更多社會資源以推廣旅遊與改善學校餐食的品質。
有效嗎?研究顯示,限制不健康產品的促銷與銷售確實可能產生影響。
英國University of
Leeds今年初發表的研究,分析了2022年實施的一項措施—禁止在收銀台、走道端點與入口等顯眼位置販售不健康產品—的成效。
禁令前,每100件售出的商品中有20件屬於「不健康」類別;禁令實施後,降為19件。研究人員估算,這相當於每天少賣出兩百萬件不健康食品。
不過,報告也指出,這些產品的銷售在法令實施前就已呈下降趨勢,高通膨率也可能影響購買行為。多年來,產業界一直遊說政府反對這些限制。
多年來,業界一直遊說政府反對限制。但其中部分零售商,如Sainsbury’s和Tesco,早已主動採取自我限制。
英國零售商協會的Andrea
Martinez-Inchausti表示,多數會員業者如今已符合規範:「對他們來說,實際變化不大。」
她說:「食品零售商正透過更清楚的熱量標示、產品配方改良與份量控制,幫助顧客做出更健康的選擇。」
威爾斯(Wales)將於明年實施類似規定,蘇格蘭(Scotland)也已表明將跟進。
編譯來源:BBC(2025.09.30)
+ read more
/20251020.jpg)
2025.10.20
日本壯陽藥「犀利士」獲專家小組通過,將改為非處方用...
日本厚生勞動省的專家小組於9月18日通過,允許壯陽藥「犀利士(Cialis)」將可於藥局無需處方販售,但是購買犀利士須年滿18歲,且須於藥局由受過訓練的藥師親自提供說明,方可購買。
2026年5月新版《醫藥品與醫療器材法》上路之後,也將開放線上購買,但仍需藥師遠距提供用藥說明。
這款「犀利士」壯陽藥物,在台灣為處方用藥。在日本取得壯陽藥也是須經醫師診斷與處方。目前東京SS製藥公司向厚生勞動省申請開放為非處方藥。後續等待厚生勞動大臣蒐集民眾意見並且正式核准後,犀利士將成為日本首款可在藥局購買的勃起功能障礙治療藥。
犀利士為口服藥物,可在性行為前服用,有效改善勃起功能障礙,藥效可持續約36小時。患有嚴重肝病或三個月內曾發生心肌梗塞者不得使用本藥。副作用可能包括皮疹與蕁麻疹。
SS製藥公司表示,開放非處方販售有助於擴大男性性功能障礙的治療機會,並指出男性性功能問題對社會有重大影響,包括可能是少子化的原因之一。
編譯來源:the Japan Times(2025.9.19)
+ read more

2025.10.15
英國:男性也應受月經教育
倫敦大學學院的最新研究指出,現在學校中的月經教育仍過於聚焦在基礎的生理知識,但是「月經如何影響女性情緒與健康」、「經血相關的問題」以及「月經對身體與課業表現的影響」等面向的資訊卻相對缺乏。研究也建議月經教育應落實在小學與中學,並且在「性別混合班級」與「單一性別班級」中都須進行,但目前部分英國學校並未落實。
性教育列為必修仍不夠?月經教育應該更全面
自2020年起,英格蘭的小學與中學已將性教育(又稱關係教育)列為必修課程,2025年初更新課綱,納入子宮內膜異位症、多囊性卵巢症候群(PCOS)、經血過多等議題。威爾斯也將性教育列為必修課,但蘇格蘭的學校並沒有。
然而,研究指出,許多英國學生一生僅接受過兩堂月經課,一堂在小學,一堂在中學。學者們呼籲,英國學校的月經教育必須更全面。
倫多大學學院(UCL)女性健康研究所的Joyce
Harper教授表示,雖然英格蘭與威爾斯的學校現在必須教導月經議題,但對許多學生來說,整個求學過程也就僅有兩堂課。而他們的調查顯示,這些課程大多還只停留在基礎生理知識。他們認為月經課程應更全面,涵蓋月經對情緒、健康、學業與運動表現的影響,並教導如何辨識異常出血。
此外,Joyce
Harper教授表示,調查中的焦點團體也認為男生應該一同參與教育。大家一致認為,班級不該依性別分班,性別混合課程對男生的教育很重要。雖然部分人肯定單一性別班級能讓學生更自在,但他們仍認為性別混合課程不可或缺,能幫助男生在未來更理解、支持他們的朋友與伴侶。
汙名影響了月經的健康問題
研究指出,月經在社會中仍被高度污名化,缺乏教育與正常化,導致許多人無法尋求協助。
此研究的共同作者Caroline Musulin
指出,許多女性因為羞恥、擔心醫師不重視、或被認為「只是經痛」,而長期忍受月經問題。
月經汙名、月經的隱密性以及「忍受經痛」的社會期待,讓經痛與月經的健康問題被忽視。對於隱藏月經的高度社會期待以及有限的資源造成了女性的負面經驗,他們會對月經有關的實際行為、與文化迷思、月經的資源與決策感到不滿。若他們覺得自己未能「妥善管理好月經」時,更會伴隨厭惡感。
另一位作者 Dr. Natania Yeshitila
補充,許多參與者強烈認為教育的不足讓她們誤以為正常現象(如分泌物)是不正常的。她們也對壓力、避孕方式如何影響經期缺乏正確的認識。
研究限制方面,因招募是透過社群媒體與口耳相傳的滾雪球抽樣方式,可能導致樣本偏差,使研究參與者背景與研究者相近。另外,本研究僅納入順性別女性,研究者認為未來需要針對性少數群體進行更多研究。
台灣月經教育的校園政策
在台灣,月經教育政策的發展與推進,很大部分來自非營利組織「小紅帽」對月經平權的倡議與努力。在小紅帽的推動下,教育部在2023年8月起全面推動「友善提供多元生理用品」政策,補助經濟弱勢學生取得生理用品,並於校內設置定點提供生理用品。
除了因應中央政策,各縣市政府的校園月經政策也發展出不同做法,例如台北市早在2022年便開始提供所有國中女性每月可以兌換200元的生理用品。到2024年,政策補助對象已擴大涵蓋至小學五年級到高中職一年級的學生。
然而,儘管校園內生理用品的提供逐步普及,月經教育的推動仍有許多進步空間。2024年,小紅帽與立法委員黃捷共同推動將月經教育納入政策架構,提案於《學校衛生法》第六條中加入校園開設月經平權課程以及教師培訓等內容,以落實校園內全面的月經教育。雖草案尚未通過,但近兩年已有跨黨派的立委陸續提出相關修法草案。期望月經教育在台灣校園中能更加普及,讓每位學生都能以性別平權與健康的觀點來認識月經。
進行焦點團體,談論月經經驗與教育
研究參與者共55人,分為兩組:(1) 18–25歲的26位(2)
26–40歲的29位。各組皆進行五場焦點團體訪談。大多數受訪者透過研究人員的社群媒體招募,因此研究者推測他們大部分居住在英國,且多數在月經教育尚未列為必修前就已完成學業。
問卷問題包括:你對月經的感受?它如何影響你的健康?你如何管理經期?你需要什麼樣的支持(例如飲食、運動、經期追蹤、工作調整)?你會與朋友或伴侶談論月經嗎?該如何改善教育?
一位參與者說明:「重點應該放在如何理解荷爾蒙變化的實際影響:它如何影響情緒、社交能量、體能與學業表現。」
這項研究已刊登於《Women’s Health》期刊。
編譯來源:Women’s
Health(2025.08.19)、EurekAlert(2025.8.19)、小紅帽官網
+ read more

2025.10.14
研究發現女性罹患憂鬱症的遺傳風險較高
澳洲研究人員在近日發表的一項研究中發現,從基因上來看,女性臨床憂鬱症的風險高於男性,這可能會改變這種疾病的治療方法。
人們早就知道憂鬱症在女性中更為常見,但其生物學原因仍然是個謎。
這項研究被譽為同類研究中規模最大的一項,科學家們對近20萬名憂鬱症患者的DNA進行了分析,以找出共同的基因「標記」。
根據澳洲Berghofer Medical Research
Institute領導的研究項目,女性與憂鬱症相關的基因標記數量幾乎是男性的兩倍:女性大約有13,000個而男性的數字僅為7,000個。
研究員Jodi
Thomas表示:「女性憂鬱症的遺傳因素比男性更大。揭示男性和女性共有和獨特的遺傳因素,可以讓我們更清楚地了解憂鬱症的病因,並為更加個性化的治療打開大門。」
其中一些基因變化可能會改變與新陳代謝或荷爾蒙產生相關的生物途徑。這可能有助於解釋為什麼患有憂鬱症的女性更容易出現代謝症狀,例如體重變化或能量狀態改變。
研究員Brittany
Mitchell表示,這項發現可能會改變女性憂鬱症的治療方法。
她說,「到目前為止,還沒有太多一致的研究來解釋憂鬱症對女性和男性的影響為何不同,包括遺傳因素可能發揮的作用,」「越來越多的報導顯示,目前研發的許多藥物—以及我們迄今為止已知的研究—主要集中在男性或男性參與者身上。」
臨床憂鬱症,又稱重度憂鬱症,是世界上最常見的精神疾病之一。
根據世界衛生組織統計,全球有超過3億人患有憂鬱症。
該研究發表在同行評審期刊《自然通訊》。
編譯來源:Japan Today(2025.10.12)、France24(2025.10.08)、Nature
Communications(2025.08.26)
+ read more